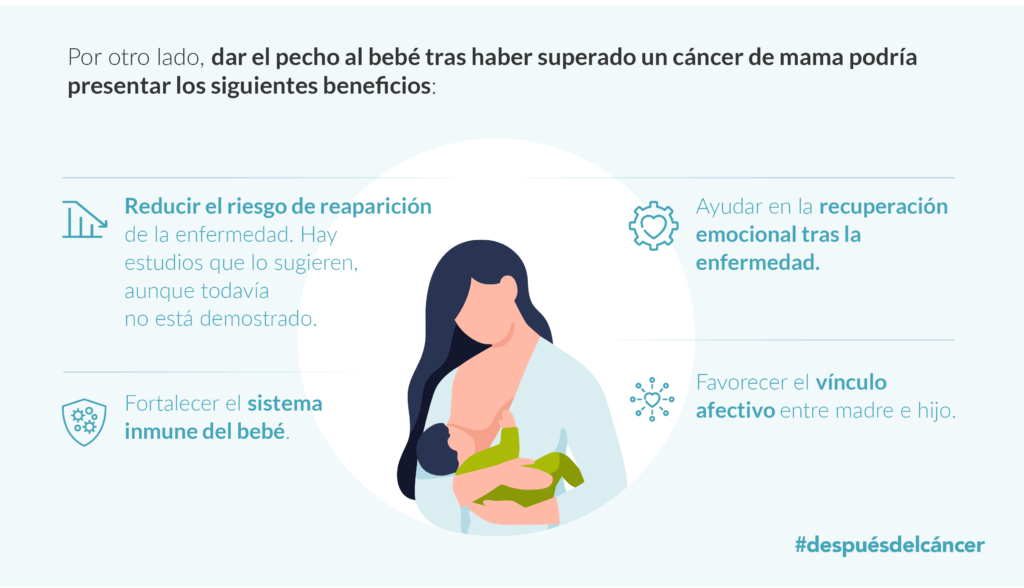
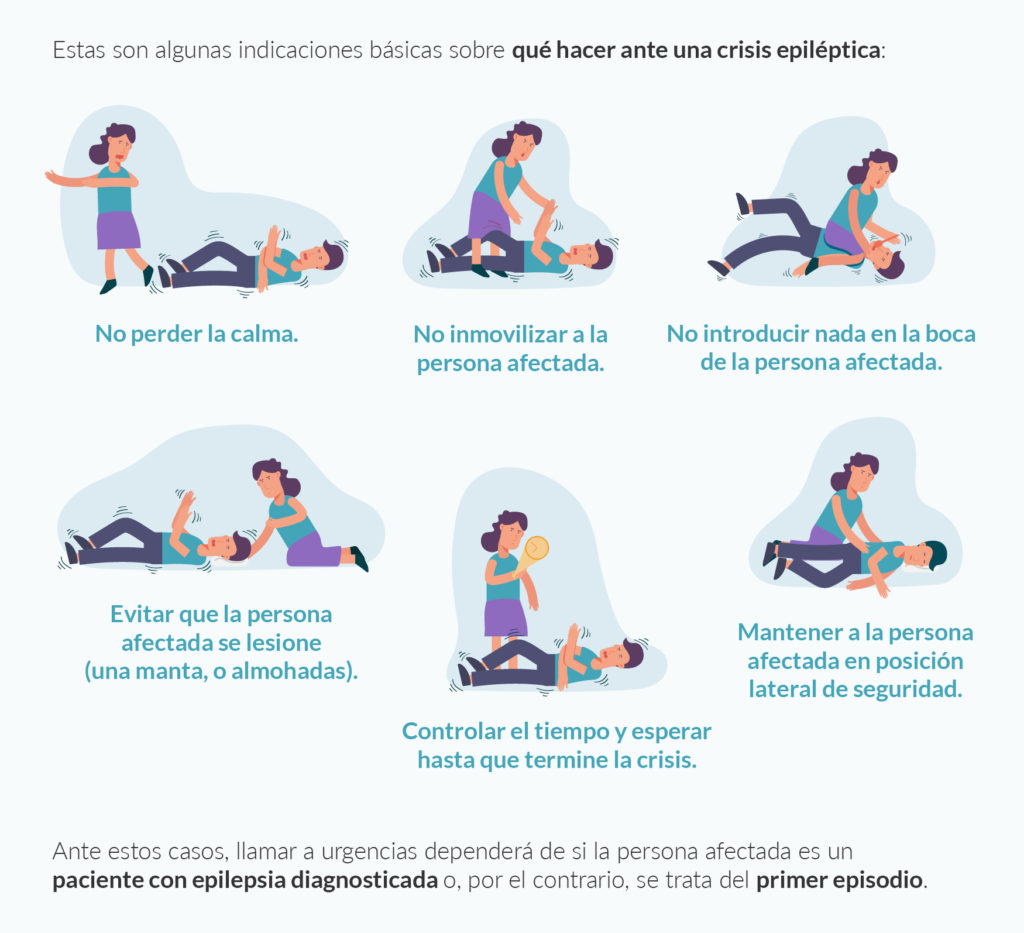
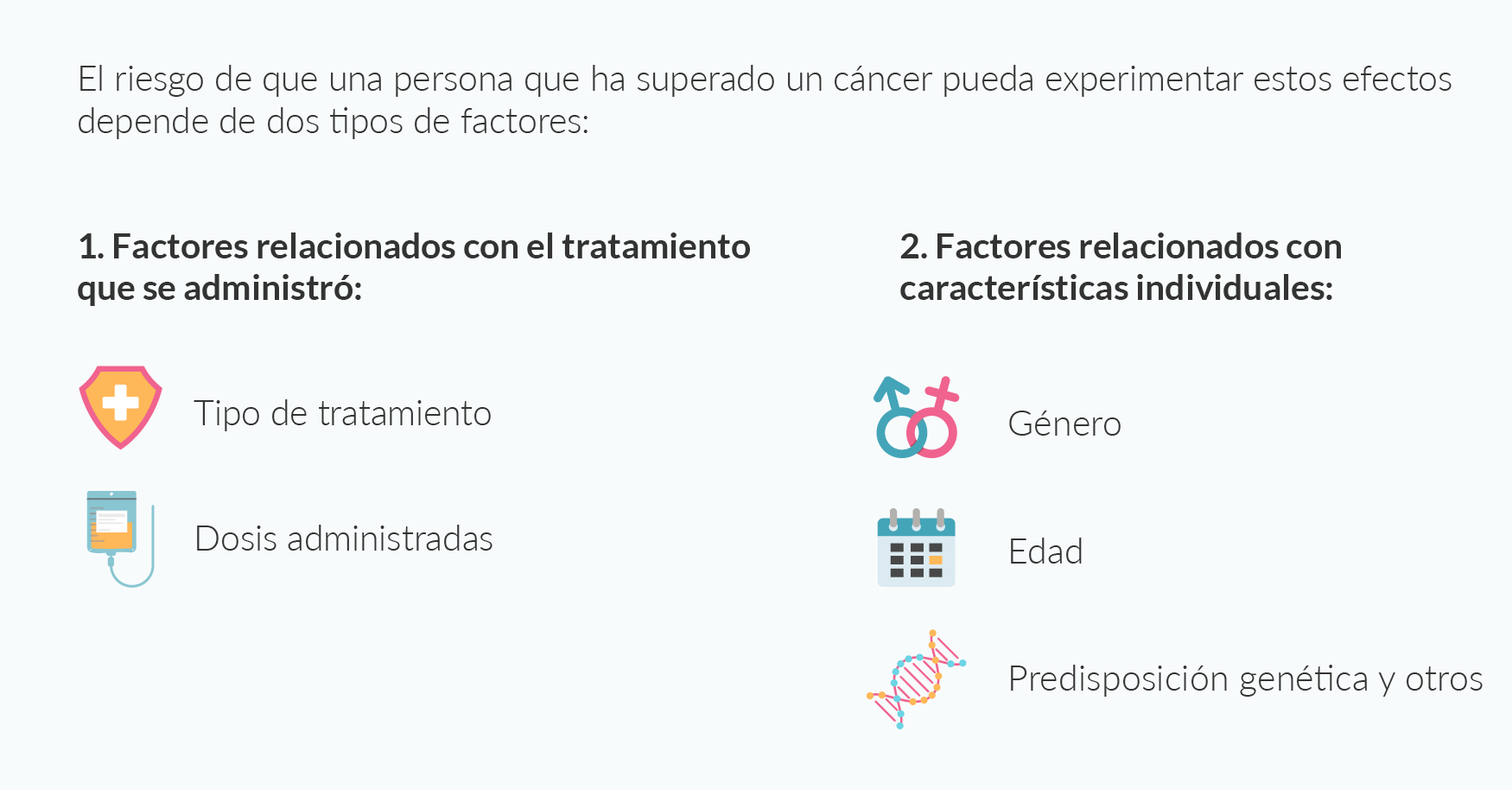
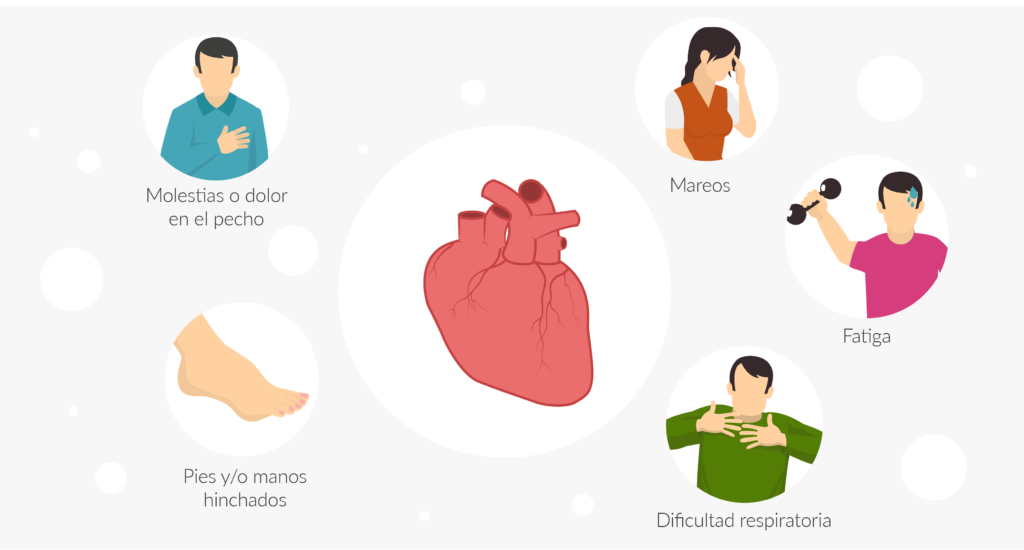
El número de cuidadores en España se situó en 427.000 personas en el año 2020, aunque según el informe de Eurocarers, la cifra no oficial supera los 9,5 millones de personas. Un dato que, en Europa, solamente lo superan países como Francia, Italia y Reino Unido.
Este colectivo se puede dividir en dos grupos: los cuidadores formales (profesionales remunerados) y los informales (generalmente familiares). En Europa, el 80% del cuidado es proporcionado por cuidadores informales. A pesar de que son la piedra angular de nuestros sistemas de atención a largo plazo, rara vez se conoce su contribución y se discuten sus necesidades.
Por lo general, el impacto que tiene el cáncer se centra en las consecuencias de aquellos que lo padecen. Sin embargo, no se deben minimizar las repercusiones en las personas que rodean al paciente. En relación con esto, la comunidad médica pone en relevancia la necesidad de una atención ideal para los cuidadores, los cuales deberían estar respaldados por un equipo multidisciplinar que cubra sus necesidades. Escenario que, en la actualidad, no ocurre en la mayoría de los casos.
Con el foco después del cáncer
Los cuidadores de las personas que han sufrido un cáncer son un pilar fundamental de las mismas. Sin embargo, el cuidado continuado durante meses o años provoca un desgaste que puede ser devastador para estas personas, ya que cambia por completo el modo de vivir.
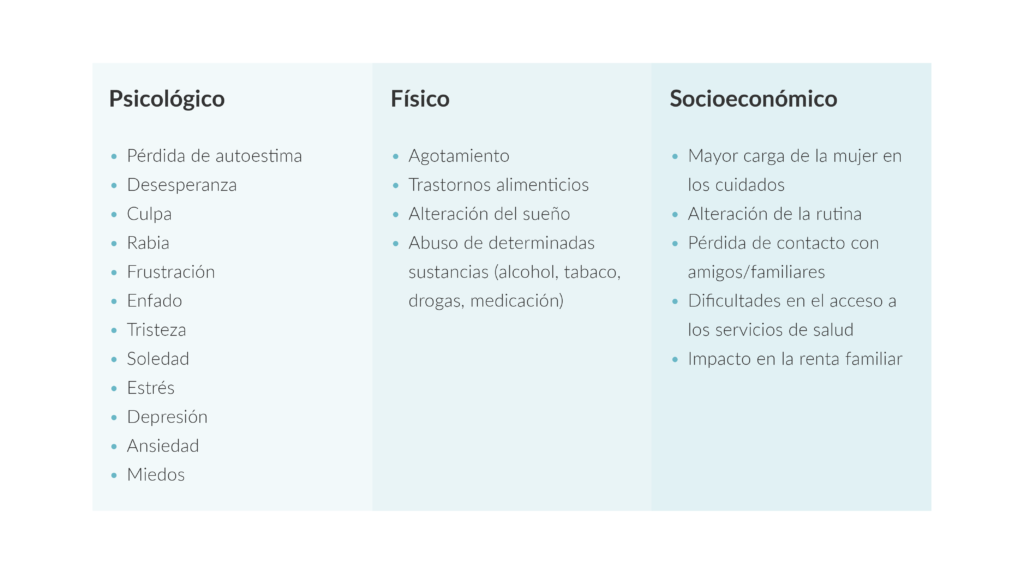
Este fenómeno, denominado síndrome del cuidador, se caracteriza por un agotamiento físico y mental, muy parecido al del estrés laboral, que puede prorrogarse a pesar de que la persona haya superado la enfermedad, y que divide en tres pilares fundamentales:
Cuidando al cuidador
Durante la etapa de la enfermedad, los cuidadores se convierten en parte del equipo de atención contra el cáncer, dejando de lado sus propios sentimientos y necesidades para concentrarse en el cuidado de la otra persona. Además de las responsabilidades asociadas a esta situación, tienen que encargarse del resto de las tareas cotidianas.
Después del cáncer, muchas personas encuentran dificultades para romper esta dinámica a pesar de que, en la mayoría de las situaciones, la carga del cuidador disminuye notablemente una vez superada la enfermedad. Sin embargo, hay que tener en cuenta que es tan importante cuidar a las personas como cuidarse a uno mismo.
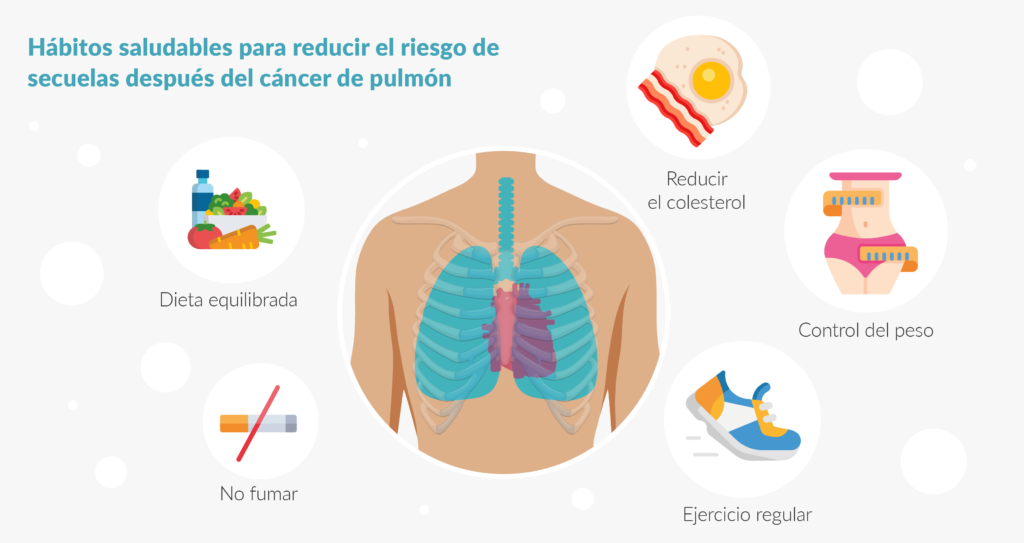
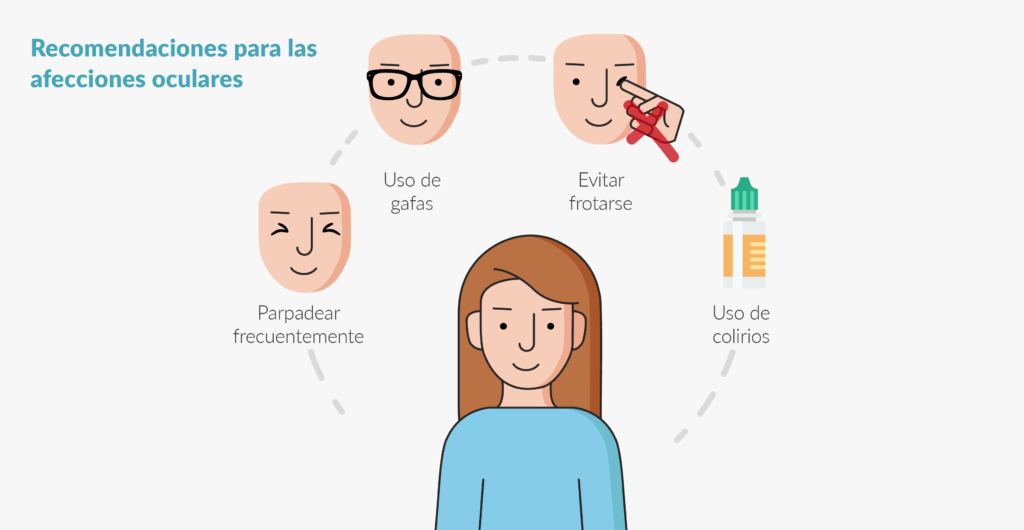
A continuación, se mencionan una serie de acciones acompañadas de algunos consejos prácticos que ayudarán a atender las necesidades, cuidar la salud (tanto física como mental), así como las relaciones personales:

La necesidad del apoyo psicológico
Se estima que alrededor del 40% de los cuidadores tiene depresión y ansiedad, el 53% expresa fatiga moderada o severa y hasta el 95% se ve afectado por trastornos del sueño. Por este motivo, se pone de manifiesto la necesidad de ofrecer ayuda psicológica especializada como parte fundamental de una adecuada atención integral. No solo al cuidador principal, sino también a su entorno, de cara a prevenir la morbilidad psicológica de otros miembros de la familia o amigos.
En este contexto, la Psicooncología desempeña un papel muy importante, ya que fomenta la coordinación, comunicación y toma de decisiones entre distintos profesionales médicos, la persona que ha superado el cáncer y el cuidador. No obstante, la falta de recursos lleva a que gran parte de los servicios de atención psicológica sean prestados, habitualmente, por profesionales externos pertenecientes a entidades sin ánimo de lucro. A este respecto, las entidades de la FECEC ofrecen servicios que pueden ayudar a gestionar el agotamiento psicológico y físico. Para solicitar este apoyo, solamente es necesario escribir un correo electrónico a federacio@juntscontraelcancer.cat, o llamar al 93 314 87 53.
Además de la Psicooncología, existe una gran variedad de enfoques cuya aplicación implica una mejora en el bienestar psicológico y en la calidad de vida, así como una reducción de los niveles de malestar emocional y de la sintomatología de ansiedad y depresión. Entre ellos destacamos la terapia cognitivo-conductual, la psicoeducación, las estrategias de relajación y la terapia de aceptación y compromiso, como las nuevas terapias de tercera generación, principalmente, el mindfulness o atención plena.
En definitiva, es importante ser conscientes de que, aunque un ser querido haya superado una enfermedad tan complicada como el cáncer, el impacto en el cuidador puede verse prolongado durante mucho más tiempo. Por ello, es importante llevar a cabo una serie de acciones para el bienestar del propio cuidador, que van desde cambiar determinados hábitos del día a día, a recibir ayuda psicológica tanto del entorno más como a nivel profesional.
Referencias
- AECC (2019). Informe sobre la atención psicológica a pacientes de cáncer y familiares en España. Observatorio del Cáncer AECC. Disponible en: https://www.contraelcancer.es/sites/default/files/content-file/Informe_AECC_Atencion_psicoloogica.pdf
- Barrón-Ramírez BS, Alvarado-Aguilar S. Desgaste físico y emocional del cuidador primario en cáncer. Cancerología. 2009;4:39-46.
- Eurocarers – 2020 Annual Report.
- FECEC – Cuidadors de càncer.
- Help for cancer caregivers – Coping Emotionally.
- Infocop – Mejorar la atención psicológica en pacientes con cáncer y sus familias en el SNS: un objetivo prioritario.
- Mesa-Gresa P, Ramos-Campos M, Redolat R. Cuidado de pacientes oncológicos: una revisión sobre el impacto de la situación de estrés crónico y su relación con la personalidad del cuidador y otras variables moduladoras. Psicooncología. 2017;14(1):93-106.
- Moreira de Souza R, Turrini RNT. Paciente oncológico terminal: sobrecarga del cuidador. Enferm glob. 2011;10(22).
- National Cancer Institute – Como cuidarse mientras usted cuida a su ser querido.
- Northouse LL, Katapodi MC, Schafenacker AM, Weiss D. The impact of caregiving on the psychological well-being of family caregivers and cancer patients. Semin Oncol Nurs. 2012;28(4):236-45.
- Sociedad Española de Oncología Médica – Como cuidar a un ser querido con cáncer.
- Tanto por hacer – Cuidadores, el impacto del cáncer en la vida de quien “ayuda” al paciente