Superar un cáncer de mama supone un reto vital. Pero, una vez finalizada la fase más intensa del tratamiento o tratamiento primario, como puede ser la cirugía, la quimioterapia o la radioterapia, es habitual que se prescriban tratamientos de larga duración o adyuvantes, como la terapia hormonal. Uno de los objetivos de estos tratamientos es reducir el riesgo de que la enfermedad vuelva a aparecer, por lo que seguir el tratamiento a lo largo del tiempo es importante.
En este artículo hablaremos de la importancia de seguir estos tratamientos a largo plazo, de los motivos por los que a veces puede resultar difícil hacerlo, y de cómo las pacientes pueden contar con el apoyo de diferentes servicios y profesionales para lograrlo.
Qué es la adherencia y por qué es importante
La adherencia a los tratamientos se refiere al hecho de seguir de manera constante y correcta lo que ha recomendado el equipo médico, tanto en lo que se refiere a la medicación (dosis, frecuencia, etc.) como a los controles médicos de seguimiento o las recomendaciones sobre estilo de vida. En el caso del cáncer de mama, esto puede incluir terapias que se prolongan durante años, como los tratamientos hormonales para determinados tipos de tumores.
Este seguimiento continuado puede reducir significativamente las probabilidades de recaída, aunque no todos los factores se pueden controlar. Aun así, no siempre es fácil mantener el compromiso durante tanto tiempo. Por este motivo, es fundamental que la adherencia se trabaje conjuntamente entre la paciente y los profesionales sanitarios encargados del tratamiento y seguimiento, con información clara y comprensible, y con apoyo durante todo el proceso.
Dificultades habituales para mantener la adherencia
Hay varios motivos por los cuales puede resultar difícil seguir el tratamiento tal como se ha prescrito. Conocerlos es clave para enfrentarse a las dificultades durante el tratamiento a largo plazo:
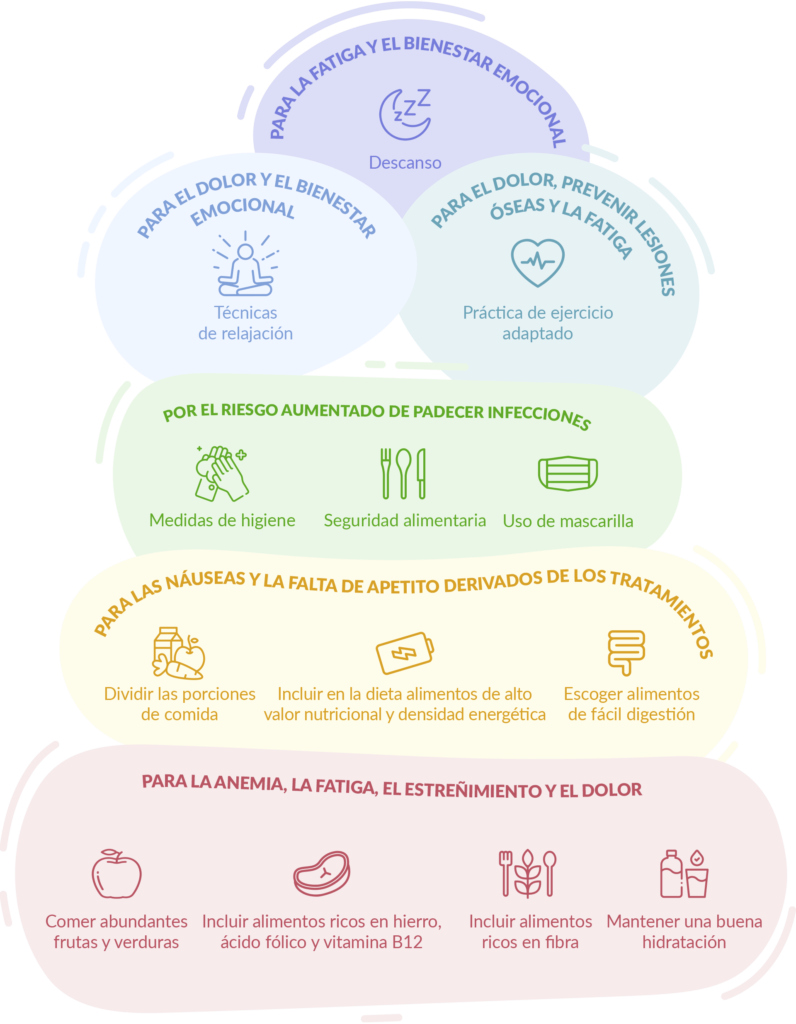
- Efectos secundarios: con frecuencia, los tratamientos a largo plazo tienen efectos secundarios que impactan en la adherencia, como dolores articulares, fatiga, cambios hormonales que afectan a distintos aspectos de la salud física y emocional, o incluso problemas de concentración que pueden dificultar el día a día.
- Sensación de haber superado la enfermedad: una vez finalizados los tratamientos principales, puede surgir la sensación de que el resto de tratamientos no tienen la misma importancia. Sin embargo, todas las fases del plan de tratamiento de la paciente son igualmente importantes y es necesario continuar con la medicación según lo determine el equipo médico.
- Falta de información clara: explicar claramente y de manera comprensible y adaptada a cada paciente por qué hay que continuar con el tratamiento, los beneficios que tiene y las consecuencias que puede tener no hacerlo, facilita el seguimiento. Por ello, también es importante que las pacientes tengan la tranquilidad y confianza de trasladar al equipo médico todas las dudas e inquietudes que puedan surgirles al respecto.
- Factores emocionales y prácticos: en ocasiones, la falta de adherencia se debe a olvidos o a la desmotivación, a la falta de rutinas, que pueden ser consecuencia del malestar emocional.
- Dificultades económicas: en algunos casos, los motivos para no continuar con las pautas del tratamiento son económicos. No todos los tratamientos recetados están completamente financiados por el sistema nacional de salud, y eso supone un gasto farmacéutico adicional que puede ser difícil o imposible de asumir para algunas personas. Además, esta situación añade más malestar psicoemocional.
Consejos y recomendaciones para mejorar la adherencia al tratamiento
Aunque los factores que pueden influir en la adherencia son diversos y de distintos orígenes, hay una serie de recomendaciones que pueden contribuir a facilitarla. Algunas de ellas son:
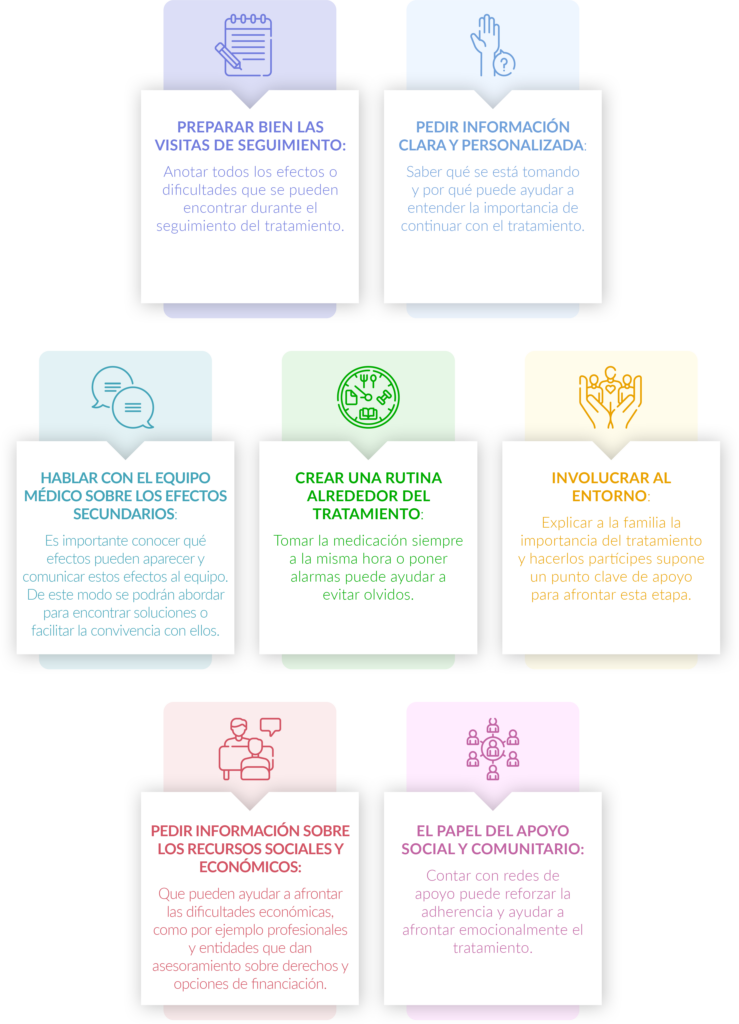
- Preparar bien las visitas de seguimiento: anotar todos los efectos o dificultades que se pueden encontrar durante el seguimiento del tratamiento.
- Pedir información clara y personalizada: saber qué se está tomando y por qué puede ayudar a entender la importancia de continuar con el tratamiento.
- Hablar con el equipo médico sobre los efectos secundarios: es importante conocer qué efectos pueden aparecer y comunicar estos efectos al equipo. De este modo se podrán abordar para encontrar soluciones o facilitar la convivencia con ellos.
- Crear una rutina alrededor del tratamiento: tomar la medicación siempre a la misma hora o poner alarmas puede ayudar a evitar olvidos.
- Involucrar al entorno: explicar a la familia la importancia del tratamiento y hacerlos partícipes supone un punto clave de apoyo para afrontar esta etapa.
- Pedir información sobre los recursos sociales y económicos que pueden ayudar a afrontar las dificultades económicas, como por ejemplo profesionales y entidades que dan asesoramiento sobre derechos y opciones de financiación.
- El papel del apoyo social y comunitario: contar con redes de apoyo puede reforzar la adherencia y ayudar a afrontar emocionalmente el tratamiento.
Además, el apoyo social y comunitario tiene un rol fundamental en facilitar la adherencia a los tratamientos de las personas que atraviesan un proceso oncológico. Tanto profesionales, como entidades y otras personas que han compartido vivencias similares pueden ser un buen apoyo.
- Grupos de apoyo: compartir experiencias con otras mujeres en la misma situación puede ayudar tanto a nivel emocional como práctico. Se pueden encontrar grupos de apoyo en entidades de pacientes, como por ejemplo las federadas en la FECEC.
- Entidades de pacientes: las federaciones y entidades de pacientes son importantes en la labor divulgativa, compartiendo información útil para pacientes y familias, y también con servicios y recursos específicos de acompañamiento durante el proceso.
- Acompañamiento psicológico: el bienestar emocional es clave para abordar miedos, angustias o desmotivación, y afrontar la situación y las vivencias. Se pueden encontrar servicios de acompañamiento psicológico en las entidades de pacientes.
- Trabajadores sociales: ayudan en la gestión de trámites administrativos, como bajas laborales, declaraciones de incapacidad o discapacidad, y asesoran en el acceso a ayudas y prestaciones de las que pueden beneficiarse las personas que atraviesan un proceso oncológico. También dan apoyo en la reintegración a la vida laboral y social, un factor clave para el retorno a la rutina tras una posible baja por enfermedad. Muchas de las entidades de pacientes cuentan con trabajadores sociales entre sus profesionales.
En definitiva, la adherencia al tratamiento del cáncer de mama no es solo una cuestión de voluntad individual, sino que depende de muchos factores que hay que tener en cuenta. Ser consciente de ello, pedir apoyo cuando sea necesario y contar con un entorno informado e implicado puede marcar una gran diferencia, ya que continuar el tratamiento es una de las mejores herramientas para prevenir una recaída.
Referencias
- Asesoramiento y adherencia en cáncer de mama
- Perseverar en el tratamiento, clave para evitar el riesgo de recaída del cáncer de mama
- Bailón García LH, et al. Adherencia al tratamiento oral en pacientes con cáncer de mama con buen pronóstico. Revista Caribeña de Ciencias Sociales. ISSN-e 2254-7630. N.4. 2018
- Alvarado-Aguilar S, et al. Adherencia terapéutica del paciente con cáncer; algunos factores: (Perspectiva del Oncólogo). Gaceta Mexicana de Oncología. 2011; 10(3):136-142.