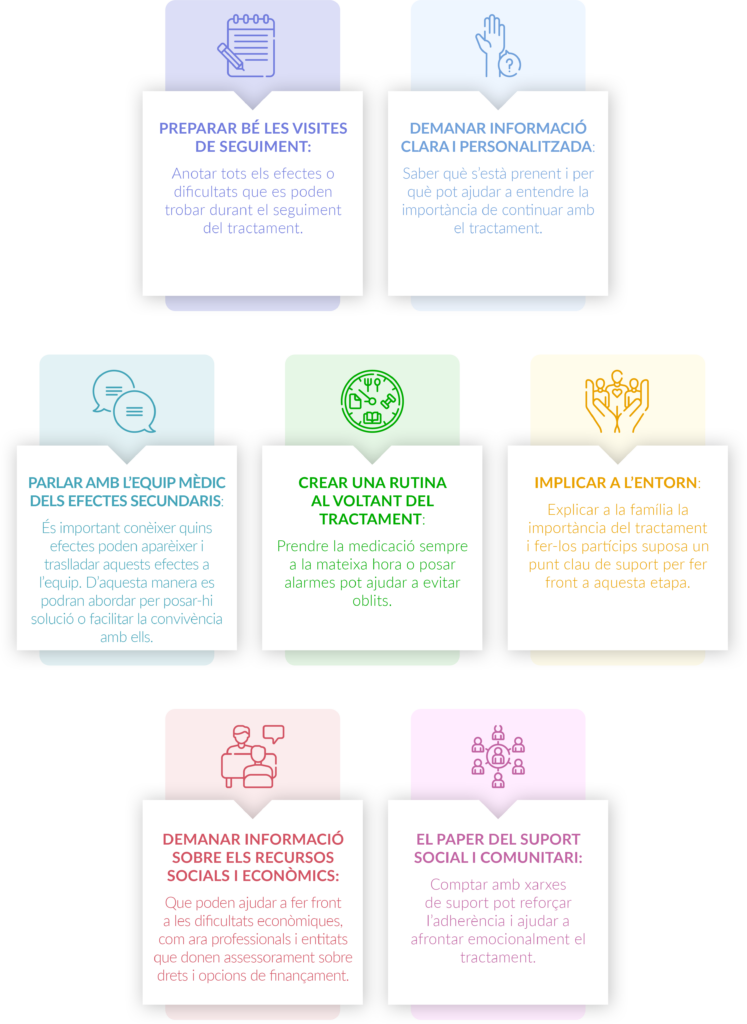
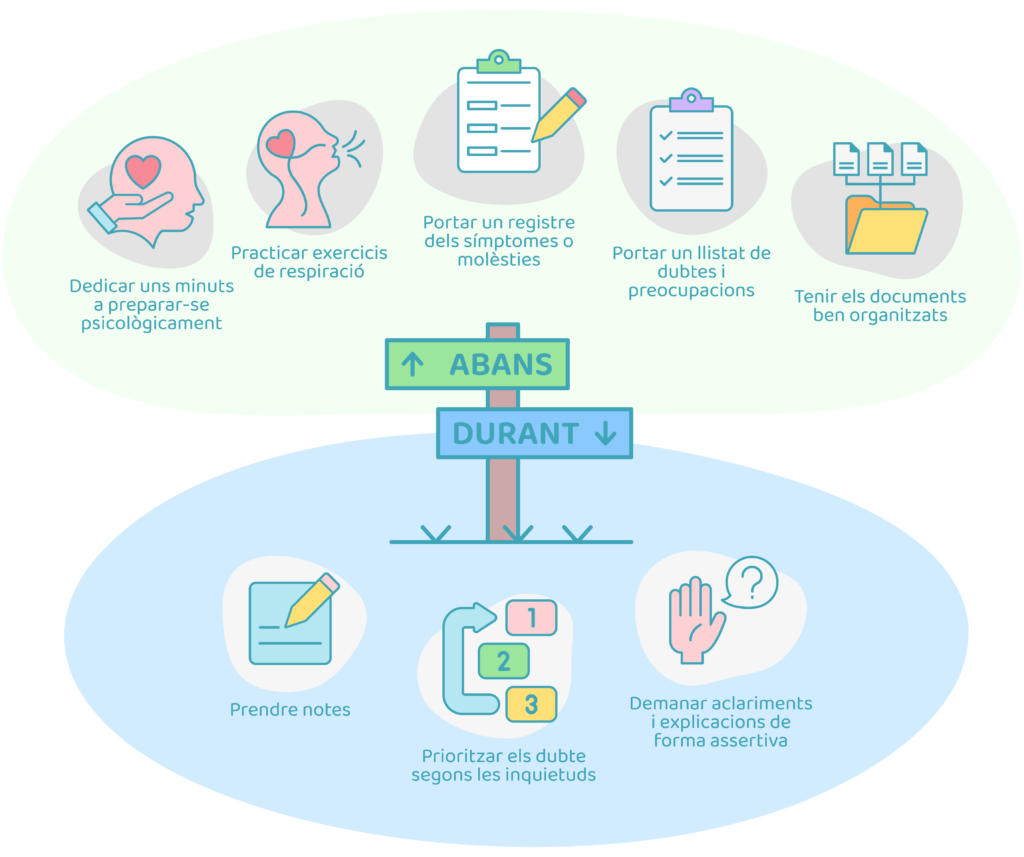
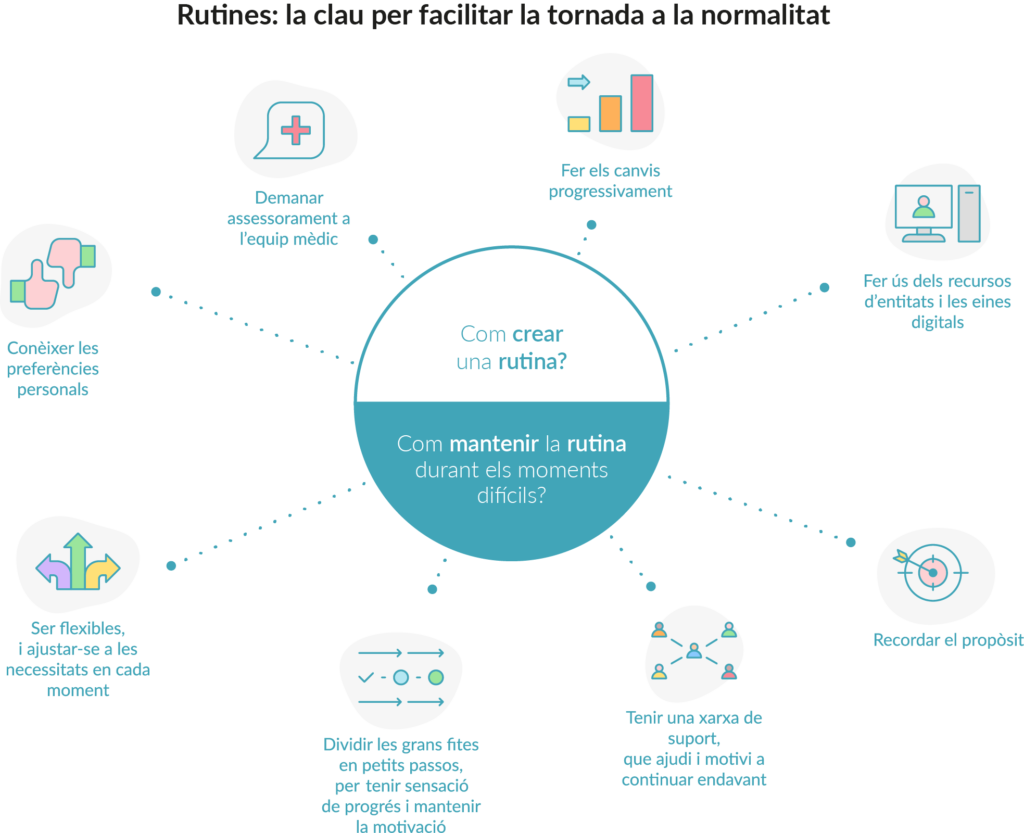
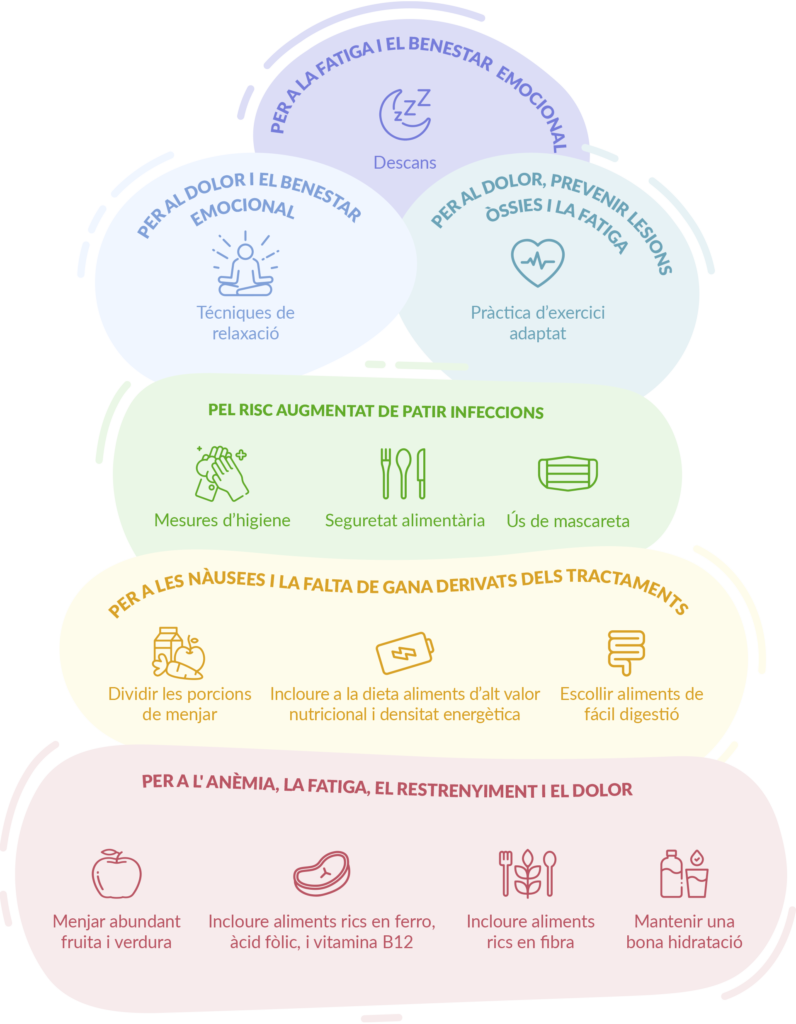
Després de superar un càncer, moltes persones busquen maneres de cuidar la seva salut i sentir-se millor en el dia a dia. L’alimentació és un dels pilars de l’estil de vida saludable i pot contribuir a millorar el benestar general, l’energia i la qualitat de vida a llarg termini.
En aquest context, sovint es parla de la dieta antiinflamatòria. Aquest concepte no fa referència a una alimentació específica ni a una pauta terapèutica, sinó a un patró alimentari saludable, alineat amb les recomanacions de les principals organitzacions internacionals, que pot ajudar a reduir o alentir processos inflamatoris crònics i a cuidar la salut després dels tractaments oncològics.
Què és la inflamació i què vol dir alimentació antiinflamatòria?
La inflamació és una resposta natural del cos davant d’una infecció, una lesió o una agressió externa. Aquesta inflamació aguda (de resposta immediata i de curta durada) és necessària i forma part dels mecanismes de defensa de l’organisme.
El problema apareix quan la inflamació es manté de manera continuada en el temps, en forma d’inflamació crònica de baix grau. Aquest tipus d’inflamació s’ha relacionat amb diverses malalties cròniques i pot estar influenciada per diferents factors de l’estil de vida, com l’activitat física, el descans i l’alimentació.
Quan parlem de dieta antiinflamatòria, ens referim a un patró alimentari que:
- prioritza aliments frescos i poc processats,
- afavoreix el consum d’aliments d’origen vegetal,
- utilitza greixos saludables,
- i limita el consum d’aliments ultraprocessats, sucres afegits i carns processades.
Aquest enfocament és coherent amb la dieta mediterrània i amb les recomanacions generals de salut per a les persones que han superat un càncer.
Què diu l’evidència científica?
En els darrers anys, diversos estudis han analitzat la relació entre el potencial inflamatori de la dieta i la salut de les persones que han superat un càncer. Algunes investigacions han observat que seguir una dieta amb un menor potencial inflamatori s’associa amb millors resultats de salut global, com una millor supervivència general.
És important destacar que la major part d’aquestes dades provenen d’estudis observacionals, és a dir, estudis on només s’observen i s’analitzen dades sense intervenir ni modificar el comportament de les persones. Això vol dir que no es pot establir una relació directa de causa i efecte, ni afirmar que una dieta antiinflamatòria previngui recidives, substitueixi els tractaments mèdics o s’apliqui igualment en tots els tipus de càncer.
Tot i això, les principals organitzacions internacionals, com el World Cancer Research Fund o l’American Cancer Society, coincideixen a recomanar que persones que han superat un càncer adoptin un patró alimentari saludable, equilibrat i sostenible, similar al que es considera una dieta antiinflamatòria.
Dieta antiinflamatòria a la pràctica
Adoptar una dieta antiinflamatòria no implica seguir normes estrictes, sinó fer eleccions quotidianes que, en conjunt, afavoreixin la salut.
Aliments que es recomana prioritzar
- Verdures i hortalisses variades, millor de diferents colors per tal d’afavorir la diversitat de nutrients com vitamines i antioxidants.
- Fruita sencera, és a dir, no en forma de suc. Ingerir la fruita sencera aporta beneficis com l’augment de la fibra, que regula l’absorció dels sucres i millora el control glucèmic. A més, augmenta la sensació de sacietat i redueix el risc de consum excessiu de sucres lliures.
- Llegums, com llenties, cigrons o mongetes, que també aporten fibra, són una font de proteïna d’origen vegetal, baixes en greixos poc saludables i riques en antioxidants i micronutrients.
- Cereals integrals, com la pasta, el pa i l’arròs integrals, la civada o la quinoa.
- Oli d’oliva verge extra com a greix principal, i altres greixos d’origen vegetal (com els dels fruits secs i llavors) rics en àcids grassos insaturats que juguen un paper important en modular la inflamació.
- Fruits secs, com anous, ametles o anacards, i llavors com les de xia o lli.
- Peix i marisc, especialment el peix blau, com sardines, seitons, truita, verat o salmó, entre d’altres.
- Altres proteïnes animals com les carns blanques de pollastre o gall dindi, i també de conill.
Aliments que es recomana limitar
- Carns processades, com embotits, i altres productes com hamburgueses industrials o patés.
- Consum elevat (més de 2-3 racions per setmana) de carn vermella, com la carn de vedella, xai, porc o cavall.
- Begudes ensucrades, com els refrescos, begudes energètiques, sucs amb sucres afegits, batuts o infusions comercials.
- Brioixeria, galetes, pastissos i dolços habituals.
- Aliments ultraprocessats rics en sucres, sal i greixos de baixa qualitat, com els cereals ensucrats, el menjar ràpid (fast food), els lactis industrials ensucrats o els ‘pica-pica’ salats i fregits.
- Begudes alcohòliques.
A més a més, es recomana que l’aigua sigui la beguda principal per estar ben hidratat, i que els plats s’organitzen repartint les porcions d’acord amb l’anomenat ‘Plat de Harvard’:
- La meitat del plat amb fruites i verdures de diferents colors, que aportin fibra, vitamines i antioxidants.
- Un quart del plat amb proteïnes saludables, prioritzant les mencionades anteriorment.
- L’últim quart del plat amb cereals integrals.
- Petites quantitats de greixos saludables, com l’oli d’oliva, els fruits secs o les llavors.
L’objectiu és construir una alimentació basada en aliments poc processats, adaptada als gustos i a les necessitats de cada persona.
Tècniques culinàries recomanables
La manera de cuinar també influeix en la qualitat de l’alimentació. Algunes recomanacions generals són:
- Prioritzar tècniques de cocció suaus, com el vapor, el bullit, el forn o els guisats.
- Limitar els fregits freqüents.
- Utilitzar herbes aromàtiques i espècies per a potenciar el sabor i reduir l’excés de sal.
- Prioritzar plats senzills i cuinats a casa sempre que sigui possible.
Aquestes estratègies ajuden a mantenir el valor nutricional dels aliments i a seguir una alimentació saludable de manera sostinguda.

Relació entre la dieta antiinflamatòria i la salut digestiva
Moltes persones que han superat un càncer poden presentar canvis o molèsties digestives derivades dels tractaments o del propi càncer. En general, una alimentació rica en aliments d’origen vegetal i fibra pot contribuir a la millora de la salut intestinal.
Tanmateix, no totes les persones toleren igual aquest tipus d’alimentació. Per aquest motiu, és important:
- introduir els canvis de manera progressiva,
- adaptar els aliments, les quantitats i les textures segons la tolerància individual,
- i tenir en compte les recomanacions específiques en cas de seqüeles digestives.
Davant de símptomes persistents o dubtes, és recomanable consultar amb professionals de la salut especialitzats.
Referències
- World Cancer Research Fund / American Institute for Cancer Research. Diet, Nutrition, Physical Activity and Cancer: a Global Perspective (Third Expert Report, Summary PDF, 2018).
- World Cancer Research Fund. After a cancer diagnosis, follow our Recommendations (if you can).
- American Cancer Society. ACS Nutrition and Physical Activity Guideline for Cancer Survivors.
- American Cancer Society. Anti-inflammatory Diets and Cancer.
- Survivorship Care for Healthy Living – NCCN Guidelines for Patients (PDF).
- ESPEN practical guideline: Clinical Nutrition in cancer (PDF, 2021).
- Han E. et al. (2023). The relationship between dietary inflammatory potential and cancer outcomes among cancer survivors: A systematic review and meta-analysis of cohort studies.