La superació d’un càncer de mama suposa un repte vital. Però, un cop finalitzada la fase més intensa del tractament o tractament primari, com pot ser la cirurgia, la quimioteràpia o la radioteràpia, és habitual que es prescriguin tractaments de llarga durada o adjuvants, com ara la teràpia hormonal. Un dels objectius d’aquests tractaments és reduir el risc que la malaltia torni a aparèixer, per la qual cosa, seguir el tractament al llarg del temps és important.
En aquest article parlarem de la importància de seguir aquests tractaments a llarg termini, dels motius pels quals a vegades pot costar fer-ho, i de com les pacients poden comptar amb el suport de diferents serveis i professionals per aconseguir-ho.
Què és l’adherència i per què és important
L’adherència als tractaments es refereix al fet de seguir de manera constant i correcta el que ha recomanat l’equip mèdic, tant pel que fa a la medicació (dosi, freqüència, etc.) com als controls mèdics de seguiment o les recomanacions d’estil de vida. En el cas del càncer de mama, això pot incloure teràpies que s’allarguen durant anys, com és el cas dels tractaments hormonals per a determinats tipus de tumors.
Aquest seguiment continuat pot reduir significativament les probabilitats de recaiguda, tot i que no tots els factors es poden controlar. Malgrat això, no sempre és fàcil mantenir el compromís durant tant de temps. Per aquest motiu, és fonamental que l’adherència es treballi conjuntament entre la pacient i els professionals sanitaris encarregats del tractament i seguiment, amb informació clara i comprensible, i amb suport al llarg de tot el procés.
Dificultats habituals per mantenir l’adherència
Hi ha diversos motius pels quals pot resultar difícil seguir el tractament tal com s’ha prescrit. Conèixer-los és clau per a enfrontar-se a les dificultats durant el tractament a llarg termini:
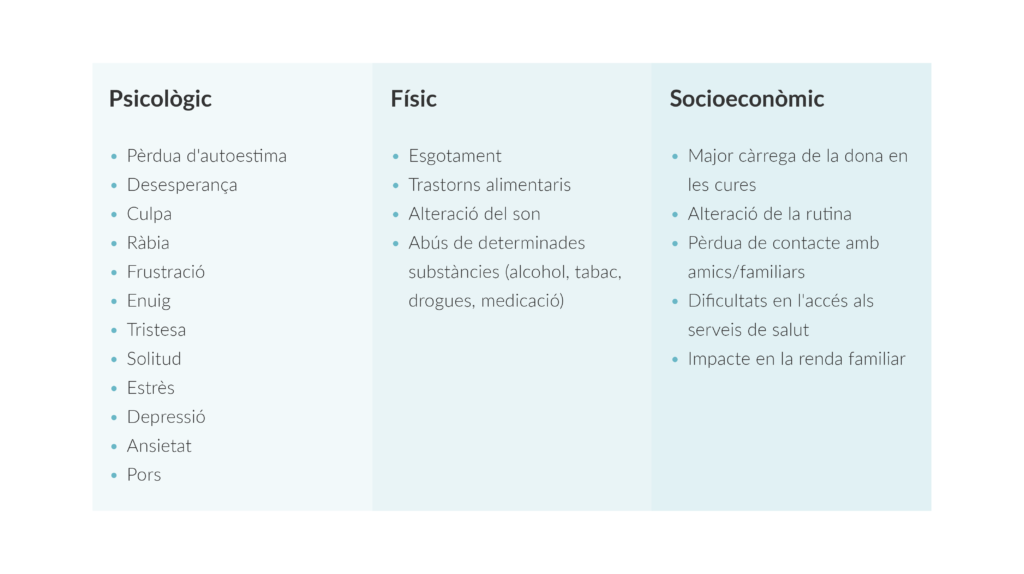
- Efectes secundaris: amb freqüència, els tractaments a llarg termini tenen efectes secundaris que impacten en l’adherència, com ara dolors articulars, fatiga, canvis hormonals que afecten a diferents aspectes de la salut física i emocional, o inclús problemes de concentració que poden dificultar el dia a dia.
- Sensació d’haver superat la malaltia: un cop acabats els tractaments principals, pot aparèixer la sensació que la resta de tractaments no tenen la mateixa importància. No obstant, totes les fases del pla de tractament de la pacient són igualment importants i cal continuar amb la medicació tal i com determini l’equip mèdic.
- Manca d’informació clara: explicar clarament i de manera comprensible i adaptada a cada pacient per què cal continuar amb el tractament, els beneficis que té i les conseqüències que pot tenir no fer-ho, facilita el seguiment. Per això, és també important que les pacients tinguin la tranquil·litat i confiança de traslladar a l’equip mèdic tots els dubtes i inquietuds que els hi poden sorgir al respecte.
- Factors emocionals i pràctics: de vegades, la no adherència es deu als oblits o la desmotivació, la manca de rutines, que poden ser conseqüència de malestar emocional.
- Dificultats econòmiques: en alguns casos, els motius per no continuar amb les pautes de tractament són econòmics. No tots els tractaments receptats són finançats per complet pel sistema nacional de salut, i això suposa una despesa farmacèutica extra que pot ser difícil o impossible d’assumir per algunes persones. I, a més a més, aquesta situació afegeix més malestar psicoemocional.
Consells i recomanacions per millorar l’adherència al tractament
Tot i que els factors que poden influir en l’adherència són diversos i de diferents orígens, hi ha una sèrie de recomanacions que poden contribuir a fer-la més fàcil. Algunes d’elles són:
- Preparar bé les visites de seguiment: anotar tots els efectes o dificultats que es poden trobar durant el seguiment del tractament.
- Demanar informació clara i personalitzada: saber què s’està prenent i per què pot ajudar a entendre la importància de continuar amb el tractament.
- Parlar amb l’equip mèdic dels efectes secundaris: és important conèixer quins efectes poden aparèixer i traslladar aquests efectes a l’equip. D’aquesta manera es podran abordar per posar-hi solució o facilitar la convivència amb ells.
- Crear una rutina al voltant del tractament: prendre la medicació sempre a la mateixa hora o posar alarmes pot ajudar a evitar oblits.
- Implicar a l’entorn: explicar a la família la importància del tractament i fer-los partícips suposa un punt clau de suport per fer front a aquesta etapa.
- Demanar informació sobre els recursos socials i econòmics que poden ajudar a fer front a les dificultats econòmiques, com ara professionals i entitats que donen assessorament sobre drets i opcions de finançament.
- El paper del suport social i comunitari: comptar amb xarxes de suport pot reforçar l’adherència i ajudar a afrontar emocionalment el tractament.
A més, el suport social i comunitari té un rol fonamental en facilitar l’adherència als tractaments de les persones que passen per un procés oncològic. Tant professionals, com entitats i altres persones que han compartit vivències similars poden ser un bon suport.
- Grups de suport: compartir experiències amb altres dones en la mateixa situació pot ajudar tant a nivell emocional, com a nivell pràctic. Es poden trobar grups de suport a les entitats de pacients, com per exemple les federades a la FECEC.
- Entitats de pacients: les federacions i entitats de pacients són importants en la tasca divulgativa, compartint informació d’utilitat per a pacients i famílies, i també amb serveis i recursos específics d’acompanyament durant el procés.
- Acompanyament psicològic: el benestar emocional és clau per abordar pors, angoixes o desmotivació, i fer front a la situació i les vivències. Es poden trobar serveis d’acompanyament psicològic a les entitats de pacients.
- Treballadors socials: ajuden en la gestió de tràmits administratius, com ara baixes laborals, declaracions d’incapacitat o discapacitat, i assessoren en l’accés a ajudes i prestacions de les quals es poden beneficiar les persones que passen per un procés oncològic. També donen suport en la reintegració a la vida laboral i social, un factor clau per a la tornada a la rutina després d’una possible baixa per malaltia. Moltes de les entitats de pacients disposen de treballadors socials entre els seus professionals.
En definitiva, l’adherència al tractament del càncer de mama no és només una qüestió de voluntat individual, sinó que depèn de molts factors que cal tenir en compte. Ser-ne conscient, demanar suport quan calgui i comptar amb un entorn informat i implicat pot marcar una gran diferència, ja que continuar el tractament és una de les millors eines per a prevenir una recaiguda.
Referències
- Assessorament i adherència en càncer de mama
- Perseverar en el tractament, clau per evitar el risc de recaiguda del càncer de mama
- Bailón García LH, et al. Adherencia al tratamiento oral en pacientes con cáncer de mama con buen pronostico. Revista Caribeña de Ciencias sociales. ISSN-e 2254-7630. N.4. 2018
- Alvarado-Aguilar S, et al. Adherencia terapéutica del paciente con cáncer; algunos factores: (Perspectiva del Oncólogo). Gaceta Mexicana de Oncología. 2011; 10(3):136-142.