La importancia de las rutinas después del cáncer para la recuperación y la sensación de normalidad
Las rutinas son las costumbres de hacer ciertas cosas de una manera más o menos automática. Es decir, son los hábitos que adquirimos por la práctica repetida de actividades en la vida diaria, como por ejemplo los horarios que seguimos o las actividades que hacemos. Las rutinas son importantes a lo largo de la vida, pero lo son todavía más para las personas que han superado un cáncer.
Algunos de los motivos por los cuales las rutinas pueden contribuir a restaurar el equilibrio físico y emocional después del cáncer son que estructurar los días ayuda a reducir el estrés y la incertidumbre y, también, que dan sensación de control y seguridad sobre la vida diaria. Además, favorecen la adherencia de los hábitos saludables, cosa que es importante si se tienen que hacer cambios en la vida cotidiana, como, por ejemplo, aumentar la actividad física.
En este artículo, repasaremos cómo una rutina puede ayudar en la vida después del cáncer y de qué manera empezar a establecerla y a mantenerla en el tiempo, para que sea una aliada que ayude a fortalecer la confianza y la autoestima.
Cómo crear una rutina personalizada saludable, incluyendo ejercicio, alimentación y descanso
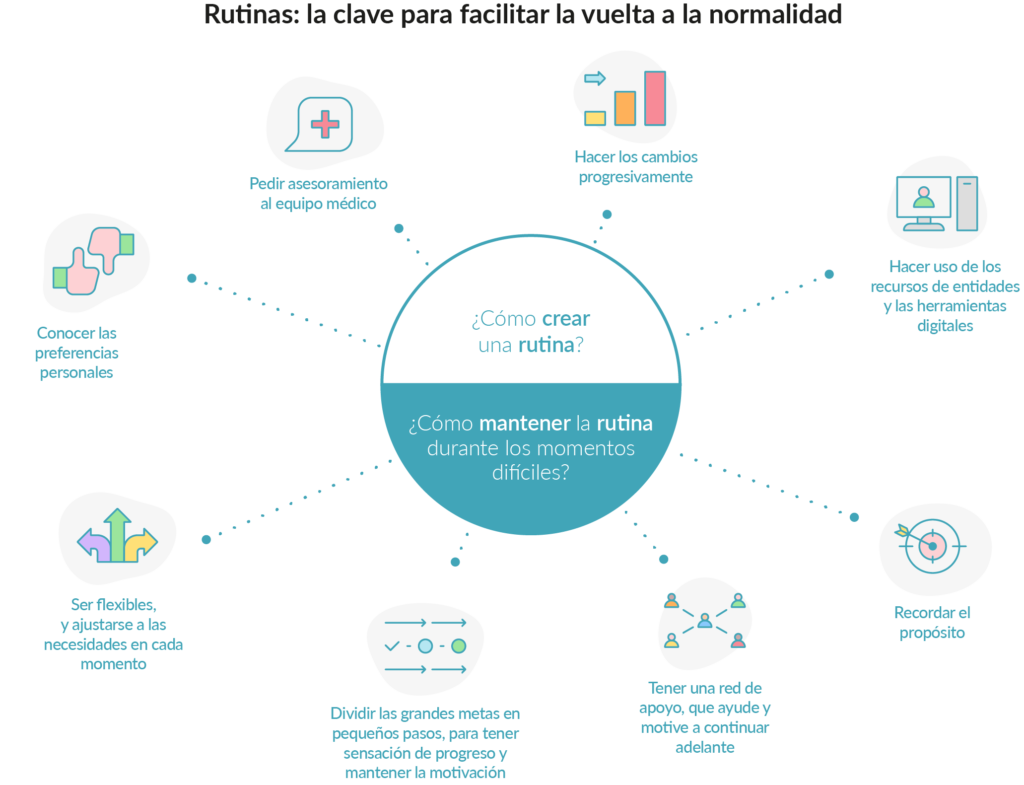
Tener una rutina es importante en el proceso de recuperación. Algunos de los elementos clave que se recomienda incluir en una rutina saludable son el ejercicio físico adaptado, la alimentación equilibrada y el buen descanso, por los beneficios demostrados que tienen sobre los pacientes.
No obstante, lo más importante a la hora de establecer una, es que sea efectiva. Es decir, que la persona sea capaz de mantener los hábitos en el tiempo e incorporarlos realmente a su vida diaria. Por eso, cuando se trata de cambiar varios factores de la vida cotidiana se recomienda hacer los cambios de manera progresiva, para evitar el agotamiento y la falta de continuidad. Así, en el caso de la práctica de actividad física, se podría empezar incorporando primero un día de ejercicio y un segundo al cabo de dos semanas. Además, es importante que cada persona adapte la rutina según sus preferencias, puesto que habrá gente que preferirá levantarse pronto; y otra, que será más productiva por la tarde.
Los profesionales del equipo médico pueden asesorar a la hora de empezar a incorporar los cambios, ya que son los que mejor conocen la historia de cada paciente y sus necesidades físicas y emocionales. Igualmente, los recursos que ofrecen algunas entidades pueden ser de gran ayuda en el proceso de integración de los cambios y la adquisición de nuevos hábitos. Algunas iniciativas, como por ejemplo Rutinoterapia, acompañan durante todo el proceso con talleres y cursos en línea para ayudar a las personas a sentirse mejor durante el cambio.
También, para los más aficionados en las tecnologías existen aplicaciones móviles y herramientas digitales que permiten registrar las rutinas. Algunas de estas aplicaciones son como un juego, donde lograr los objetivos fijados da puntos y premios que pueden ser una fuente de motivación.
Consejos para mantener rutinas en momentos difíciles
A pesar de que las rutinas, la constancia y la continuidad son importantes, en momentos difíciles puede ser complicado mantener la fuerza para cumplirlas. Es entonces, cuando es importante tener en cuenta algunos factores que ayudan a mantenerlas:
- Ser flexibles: incluso siguiendo una rutina, la flexibilidad es clave para garantizar la continuidad. Es fundamental poder ajustarla a las necesidades de cada momento, según el estado físico y emocional.
- Tener una red de apoyo: mantener la rutina depende también de tener personas alrededor, como familiares, amigos o grupos de apoyo que hagan los cambios al mismo tiempo. Así, en momentos difíciles, estas personas pueden ayudar y motivar a continuar adelante.
- Dividir los grandes hitos en pequeños pasos: la sensación de progreso es importante para mantener la motivación y la confianza en el cambio. A algunas personas también les puede ser de ayuda hacer un registro de los avances y visualizar su evolución.
- Recordar el propósito y los beneficios a largo plazo del esfuerzo que se hace.
- Mantener el equilibrio entre las rutinas diarias y la vida social.
A pesar de que hablar de rutinas puede recordar a las actividades que se hacen por obligación, también es importante reservar tiempo para el ocio. La planificación se hace para tratar de integrar tanto actividades sociales como laborales, con el objetivo de equilibrar el trabajo, el descanso y el ocio. Así, planificar este tiempo es tan importante como destinarlo a otras ocupaciones.
En cuanto a las actividades sociales, se debe considerar que estar socialmente activo no implica tener que participar en todas las actividades que se presenten, sino en aquellas que generen bienestar. Estas pueden ser la práctica de aficiones, disfrutar de tiempo con amigos o familiares, salir a pasear o, simplemente, tener momentos de tranquilidad con o sin compañía.
No obstante, escucharse e identificar cuándo el cuerpo necesita descansar es importante para ajustar la rutina, aumentando el tiempo de descanso o desconexión, incluyendo la desconexión digital para mejorar la calidad del reposo. Así, en semanas más ajetreadas quizás optar por actividades de ocio más relajadas es una buena opción, reservando las actividades más dinámicas para momentos menos demandantes.
Por otro lado, también es fundamental para las personas que han superado un cáncer mantener una buena comunicación con el entorno: manifestar y respetar las necesidades en cada momento para poder disfrutar de un tiempo de calidad.
En definitiva, la planificación y las rutinas son una estrategia para facilitar la vida diaria y la adopción de cambios hacia un estilo de vida más saludable, donde también haya espacio para el descanso y el ocio y que permitan disfrutar mejor del tiempo de calidad.
Referencias
- Ejercicio de fuerza después del cáncer
- Fatiga y cáncer
- Mejorar el descanso
- Planificación de ejercicio
- Mantenga su rutina diaria
- Vida sana después del cáncer
- Rutinas diarias, cómo organizar mejor tu día
- Apps para realizar rutinas
- Rutinoterapia