La importància de les rutines després del càncer per a la recuperació i la sensació de normalitat
Les rutines són els costums de fer certes coses d’una manera més o menys automàtica. És a dir, són els hàbits que adquirim per la pràctica repetida d’activitats en la vida diària, com ara els horaris que seguim o les activitats que fem. Les rutines són importants al llarg de la vida, però ho són més importància per a les persones que han superat un càncer.
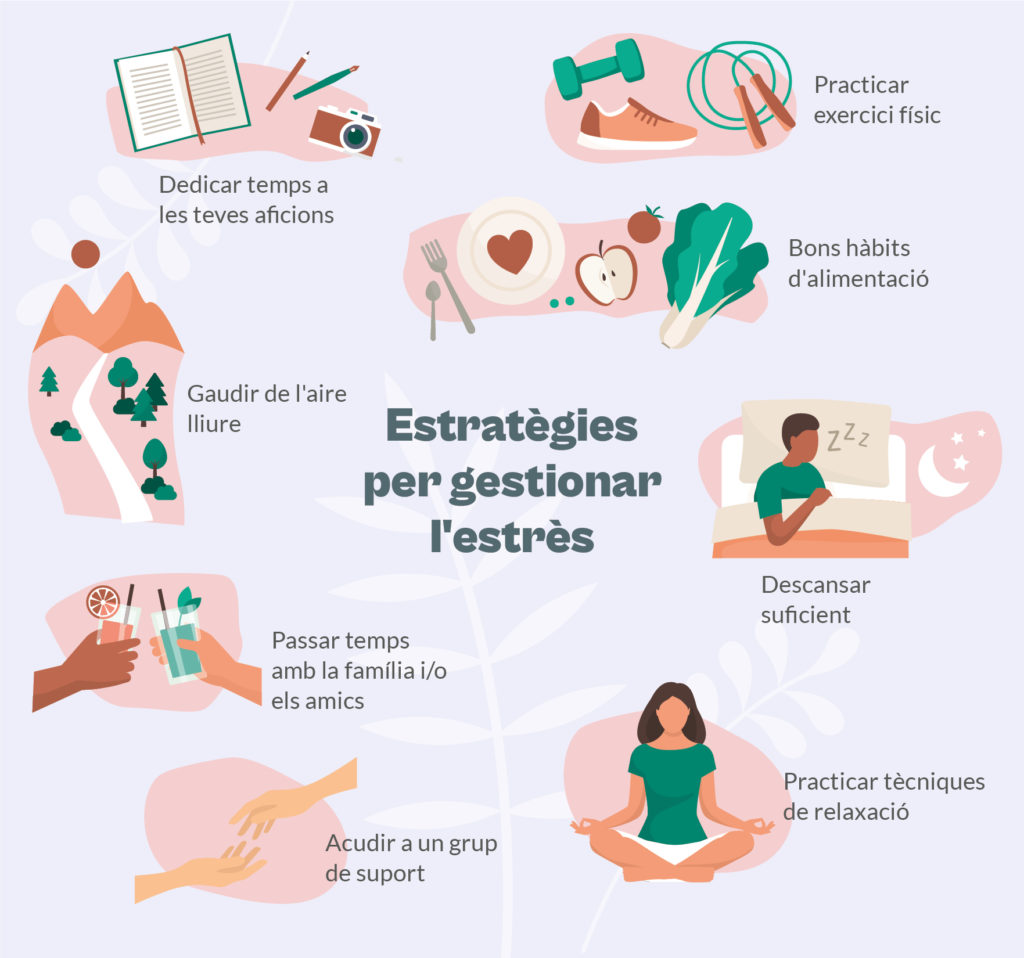
Alguns dels motius pels quals les rutines poden contribuir a restaurar l’equilibri físic i emocional després del càncer són que estructurar els dies ajuda a reduir l’estrès i la incertesa i, també, que fan sensació de control i seguretat sobre la vida diària. A més, afavoreixen l’adherència dels hàbits saludables, cosa que és important si s’han de fer canvis en la vida quotidiana, com per exemple augmentar l’activitat física.
En aquest article, repassarem com una rutina pot ajudar a la vida després del càncer, i de quina manera començar a establir-la i a mantenir-la en el temps, per tal que sigui una aliada que ajudi a enfortir la confiança i l’autoestima.
Com crear una rutina personalitzada saludable, incloent-hi exercici, alimentació i descans
Tenir una rutina és important en el procés de recuperació. Alguns dels elements clau que es recomana incloure en una rutina saludable són l’exercici físic adaptat, l’alimentació equilibrada i el bon descans pels beneficis demostrats que tenen sobre els pacients.
Això no obstant, el més important a l’hora d’establir-ne una és que sigui efectiva. És a dir, que la persona sigui capaç de mantenir els hàbits en el temps i incorporar-los realment a la seva vida diària. Per això, quan es tracta de canviar diversos factors de la vida quotidiana es recomana fer els canvis de manera progressiva, per evitar l’esgotament i la falta de continuïtat. Així, en el cas de la pràctica d’activitat física, es podria començar incorporant un dia d’exercici, i un segon al cap de dues setmanes. A més a més, és important que cadascú adapti la rutina segons les seves preferències, ja que hi haurà gent que preferirà llevar-se aviat; i d’altra, que serà més productiva cap al tard.
Els professionals de l’equip mèdic poden assessorar a l’hora de començar a incorporar els canvis, perquè són els que millor coneixen la història de cada pacient i les seves necessitats físiques i emocionals. Igualment, els recursos que ofereixen algunes entitats poden ser de gran ajuda en el procés d’integració dels canvis i l’adquisició de nous hàbits. Algunes iniciatives, com ara Rutinoterapia, acompanyen durant tot el procés amb tallers i cursos online per a ajudar les persones a sentir-se millor durant el canvi.
A més a més, per als més aficionats a les tecnologies existeixen aplicacions mòbils i eines digitals que permeten enregistrar les rutines. Algunes d’aquestes aplicacions són com un joc, on assolir els objectius fixats dona punts i premis que poden ser una font de motivació.
Consells per mantenir rutines en moments difícils
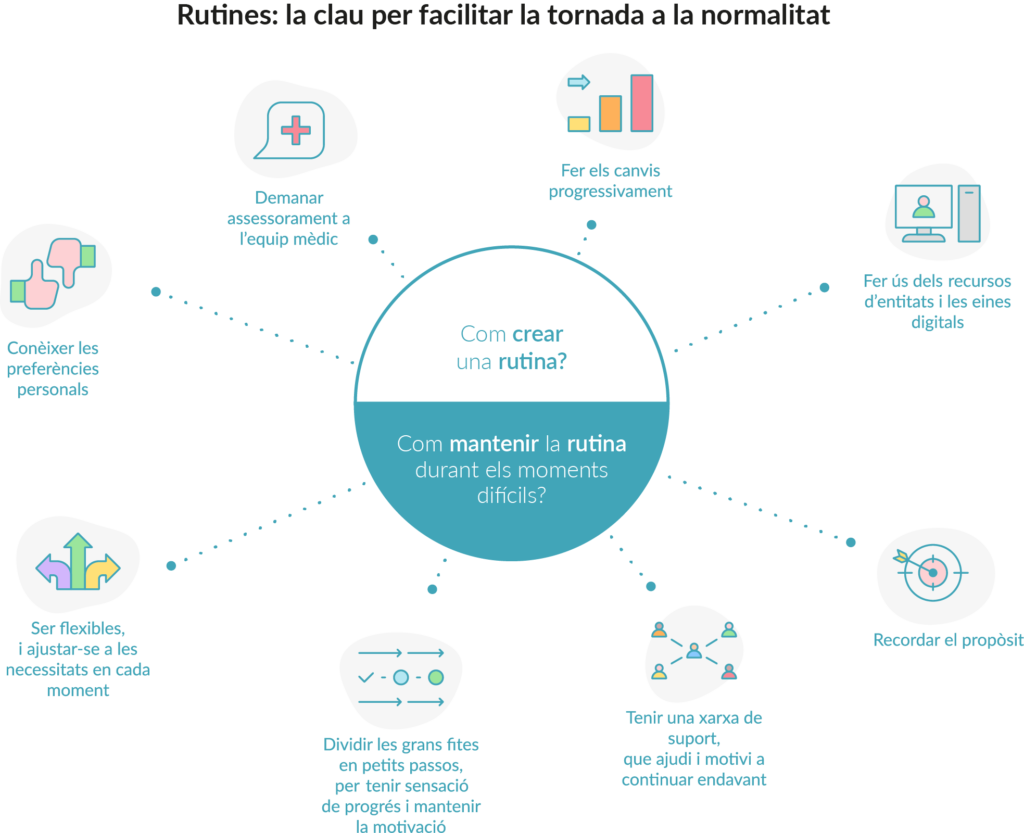
Tot i que les rutines, la constància i la continuïtat són importants, en moments difícils pot ser complicat mantenir la força per a complir-les. És important, aleshores, tenir en compte alguns factors que ajuden a mantenir-les:
- Ser flexibles: inclús seguint una rutina, la flexibilitat és clau per garantir la continuïtat. És fonamental poder ajustar-la a les necessitats de cada moment, segons l’estat físic i emocional.
- Tenir una xarxa de suport: mantenir la rutina depèn també de tenir persones al voltant, com familiars, amics o grups de suport, que facin els canvis al mateix temps. Així, en moments difícils, aquestes persones poden ajudar i motivar a continuar endavant.
- Dividir les grans fites en petits passos: la sensació de progrés és important per mantenir la motivació i la confiança en el canvi. A algunes persones també els pot servir d’ajuda fer un registre dels avanços i visualitzar el progrés.
- Recordar el propòsit i els beneficis a llarg termini de l’esforç que es fa.
Mantenir l’equilibri entre les rutines diàries i la vida social
Tot i que parlar de rutines pot recordar a les activitats que es fan per obligació, també és important reservar temps per l’oci. La planificació es fa per tractar d’integrar tant activitats socials com laborals, amb l’objectiu d’equilibrar el treball, el descans i el lleure. Així, planificar aquest temps és tan important com reservar temps per a altres dedicacions.
Pel que fa a les activitats socials, s’ha de considerar que estar socialment actiu no implica haver de participar en totes les activitats que es presentin, sinó en aquelles que generin benestar. Aquestes activitats poden ser la pràctica d’aficions, gaudir de temps amb amics o familiars, sortir a passejar o, simplement, tenir moments de tranquil·litat amb o sense companyia.
No obstant, escoltar-se i identificar quan el cos necessita descansar és important per ajustar la rutina, augmentant el temps de descans o desconnexió, incloent la desconnexió digital per millorar la qualitat del repòs. Així, en setmanes més atrafegades potser optar per activitats d’oci més relaxades és una bona opció, reservant les activitats més dinàmiques per a moments menys demandants.
D’altra banda, també és fonamental per a les persones que han superat un càncer mantenir una bona comunicació amb l’entorn: manifestar i respectar les necessitats en cada moment, per poder gaudir d’un temps de qualitat.
En definitiva, la planificació i les rutines són una estratègia per facilitar la vida diària i l’adopció de canvis cap a un estil de vida més saludable, on també hi hagi espai per al descans i l’oci, i que permetin gaudir millor del temps de qualitat.