El càncer de bufeta pot categoritzar-se en dos tipus segons la invasió o no del múscul de la paret de la bufeta urinària. L’elecció de l’enfocament quirúrgic dependrà del grup al qual pertanyi:
- Càncer de bufeta sense invasió muscular: les cèl·lules canceroses es troben només en la capa superficial de la bufeta i no han arribat a les capes musculars més profundes. És a dir, la malaltia està en una etapa inicial. L’abordatge quirúrgic per a aquesta mena de càncer implica opcions menys invasives, com la resecció transuretral associada o no a tractament intravesical complementari, generalment BCG. La majoria de les persones queden definitivament curades, excepte algunes que poden recaure a nivell local i algunes poden progressar a càncer infiltrant després de superar-ho.
- Càncer de bufeta amb invasió muscular: quan el càncer de bufeta envaeix el múscul, a vegades l’abordatge quirúrgic consisteix a extreure una part o tota la bufeta. Aquest procediment d’extracció es denomina cistectomia.
Independentment del tipus de càncer de bufeta, la perspectiva per a les persones que han superat el càncer de bufeta a Espanya és esperançadora. Aproximadament, el 75% dels homes i el 70% de les dones que s’han enfrontat a aquesta malaltia han aconseguit superar-la. Algunes persones poden beneficiar-se de tractament conservador de la bufeta urinària efectuant-se resecció transuretral associada a quimioteràpia i radioteràpia. En altres pacients es pot efectuar una reconstrucció de la bufeta amb una nova bufeta (neobufeta) a partir d’intestí prim.
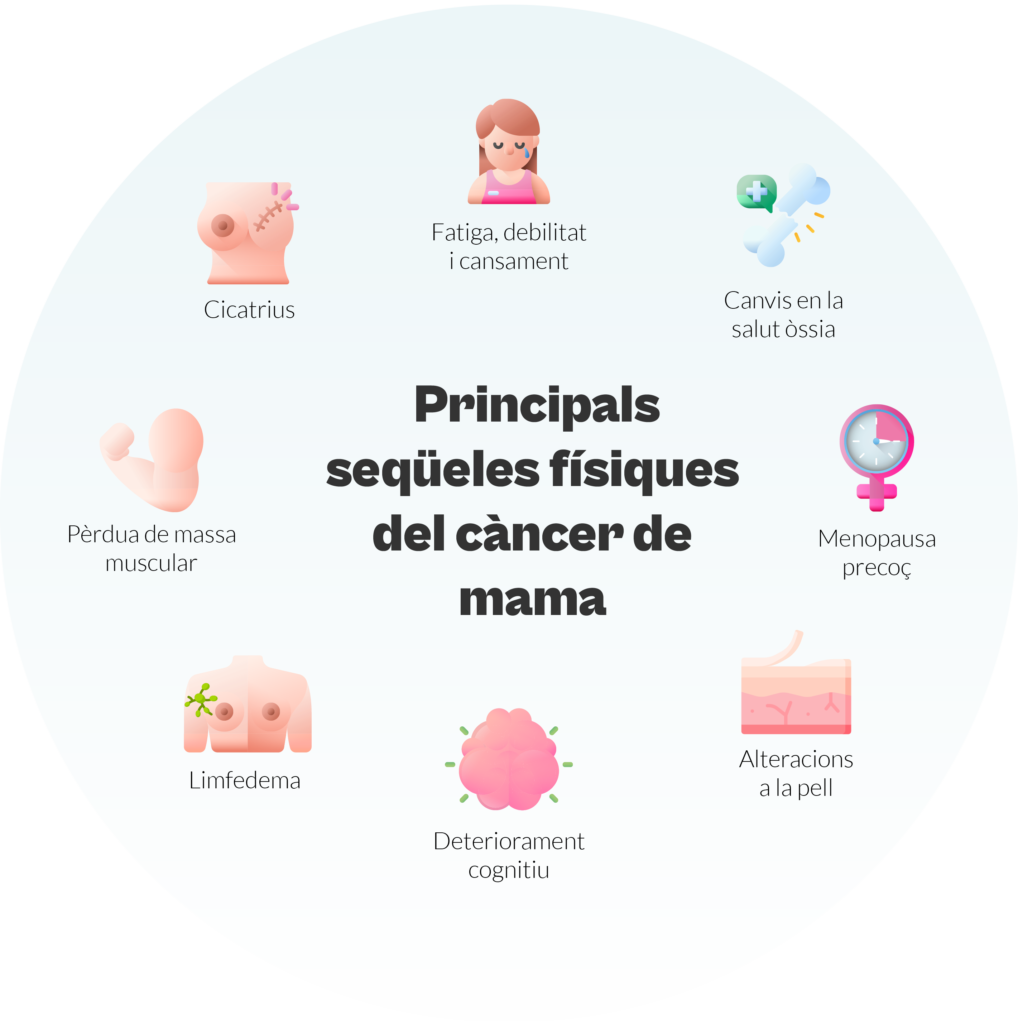
No obstant això, és important tenir en compte que la superació d’aquesta malaltia pot comportar seqüeles, depenent del tipus, l’abordatge quirúrgic i la fase del càncer de bufeta:
Possibles seqüeles
Després de superar el càncer, és important considerar la possibilitat d’experimentar alguns canvis o seqüeles. Aquests canvis poden variar d’una persona a una altra i depenen de diversos factors, com l’abordatge quirúrgic, la invasió muscular i la situació individual de cada persona.
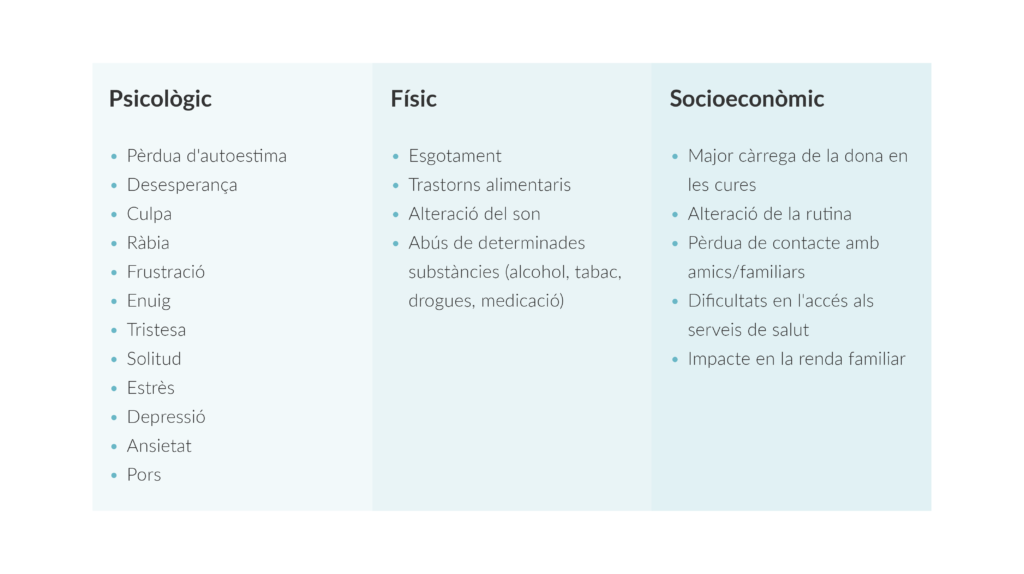
Tal com ocorre en altres processos oncològics, els pacients que han superat un càncer de bufeta poden presentar seqüeles més generals, tant físiques com emocionals.
D’una banda, entre les seqüeles físiques destaquen la fatiga persistent, el dolor o rares vegades, pèrdues de memòria.
La fatiga pot ser un repte significatiu, ja que afecta els nivells d’energia i a la capacitat per a realitzar les activitats diàries. A més, algunes persones poden experimentar molèsties o dolor residual relacionat amb el tractament rebut. La pèrdua de memòria, encara que menys comuna, també pot presentar-se en alguns individus.
D’altra banda, les seqüeles emocionals són un altre aspecte important per a considerar després de superar el càncer. La por a la recurrència, l’ansietat i la dificultat per a recuperar el ritme de vida anterior són algunes de les seqüeles més comunes que poden aparèixer.
La preocupació sobre la possible recaiguda després de superar la malaltia pot produir ansietat. La incertesa a llarg termini pot generar pensaments intrusius que impacten negativament en la qualitat de vida.
Alhora, l’adaptació a una rutina normal pot convertir-se en un procés complex, provocant sentiments trobats, des d’alegria i gratitud, fins a ansietat sobre la gestió de canvis en la salut i la reintegració social.
A més d’aquestes seqüeles més generals, el càncer de bufeta pot donar lloc a seqüeles específiques derivades de l’abordatge quirúrgic realitzat:
Seqüeles post resecció transuretral: incontinència urinària o infeccions d’orina de repetició.
La resecció transuretral és un abordatge quirúrgic poc invasiu que s’empra com a diagnòstic, determinant el grau d’invasió del càncer de bufeta en el múscul i com a tractament, en l’etapa primerenca de la malaltia.
Els efectes secundaris d’aquesta cirurgia són generalment lleus i de poca durada, com a dolor o sagnats després de l’operació. No obstant això, quan aquesta tècnica es realitza diverses vegades, pot provocar que la bufeta cicatritzi i no pugui emmagatzemar molta orina, causant possibles seqüeles com el desig d’orinar sovint o fins i tot incontinència urinària.
Seqüeles després de la cistectomia:
Per a casos més avançats la cistectomia es presenta com l’abordatge quirúrgic d’elecció.
Existeixen diferents tipus de cistectomies:
- Cistectomia parcial: aquesta operació es realitza quan únicament hi ha una part del teixit afectat. L’avantatge d’aquest procediment és que l’òrgan continua sent funcional i no fa falta reconstruir el teixit.
- Cistectomia radical: l’objectiu d’aquesta cirurgia és extirpar tota la bufeta juntament amb els ganglis limfàtics. No obstant això, una vegada extirpat l’òrgan, deixa de ser funcional i s’ha de realitzar una cirurgia de derivació, l’objectiu de la qual és derivar l’orina per a conduir-la fora del cos.
La derivació urinària es pot realitzar mitjançant diferents cirurgies:
- Derivació incontinent: aquest procediment es caracteritza perquè no es controla el flux d’orina que surt del cos. En aquesta intervenció, es connecta la part final de l’intestí amb els urèters (encarregats de transportar l’orina des dels ronyons fins a la bufeta), aquesta unió es denomina conducte ileal. Aquest conducte es connecta a una obertura en la pell, denominada estoma, on es troba una petita bossa que emmagatzema l’orina. Una vegada plena, es buida.
- Derivació continent: en aquesta tècnica, es forma un sac amb una part de l’intestí i es connecta als urèters. Un extrem d’aquest sac es connecta amb l’estoma i es crea una vàlvula que permet emmagatzemar l’orina a l’interior del sac. Després, quan es vulgui buidar, l’orina acumulada s’expulsa col·locant un catèter en la vàlvula de l’estoma. L’avantatge d’aquesta cirurgia és que l’orina s’emmagatzema dins, sense necessitat d’utilitzar una bossa externa.
- Neobufeta: en aquest cas, es genera una “bufeta” (neobufeta) utilitzant una porció d’intestí. La neobufeta es connectarà als urèters i a la uretra, per la qual cosa l’orina es redirigeix de nou des dels ronyons fins a la uretra per a ser expulsada.
Les principals seqüeles de les cistectomies, especialment de la radical, són el canvis en l’evacuació d’orina (incontinència urinària i alteracions en la micció) i els canvis sexuals.
D’una banda, la incontinència urinària es defineix com la pèrdua involuntària d’orina, la qual cosa afecta la comoditat i la confiança de l’individu. A més, la forma en la qual s’evacua l’orina pot canviar, la qual cosa comporta un període d’adaptació i acceptació. D’altra banda, els canvis sexuals varien en funció del gènere. En el cas dels homes, la cistectomia pot tenir implicacions en la funció erèctil; l’alteració en la irrigació sanguínia pot afectar la capacitat de mantenir una erecció. En dones, la cistectomia pot influir en la resposta sexual, ja sigui a través de canvis hormonals o ajustos en l’anatomia.
A més d’aquests canvis després de la cistectomia, la derivació de l’orina pot donar lloc a infeccions, incontinència, obstrucció del flux de l’orina, pedres en la bossa o problemes d’absorció.
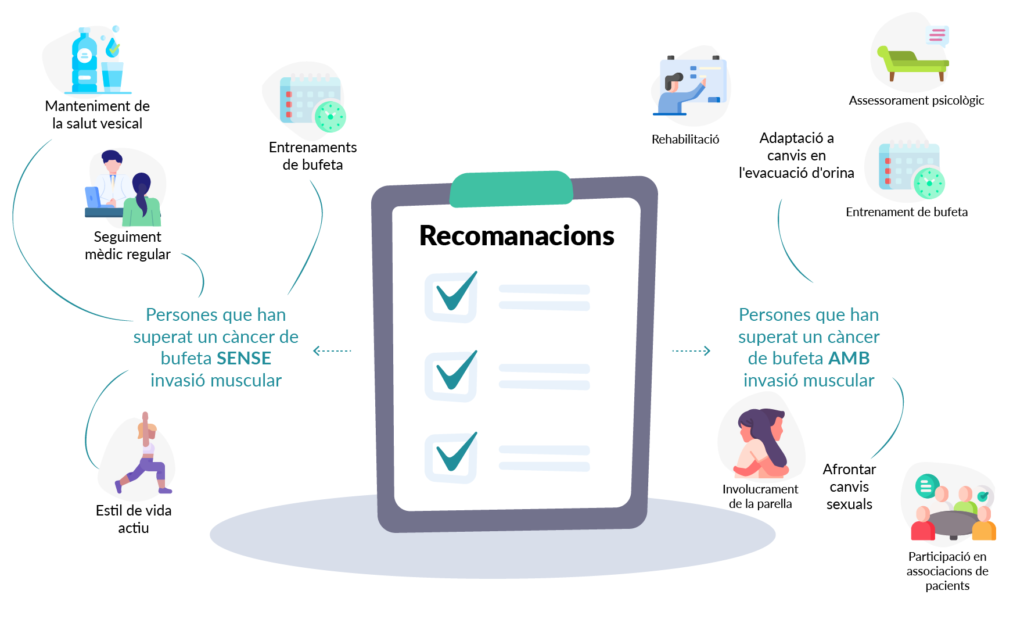
Recomanacions
L’aparició de seqüeles pot impactar directament en la vida de la persona que ha superat aquesta malaltia. Existeixen una sèrie de recomanacions que es poden seguir per a aconseguir mitigar o atenuar l’impacte d’aquestes seqüeles.
Recomanacions per a persones que han superat un càncer de bufeta sense invasió muscular:
- Manteniment de la salut vesical: implementar hàbits saludables, com la hidratació adequada i evitar el tabaquisme i l’alcohol, pot contribuir a cuidar la bufeta i reduir el risc de recurrència.
- Entrenaments de bufeta: en el cas d’aparició d’incontinència, entrenar el múscul és fonamental. Per a això, es recomanen les següents accions:
- Intentar establir uns horaris específics.
- Anar al bany abans de realitzar una activitat intensa i just abans de ficar-se al llit.
- Mantenir una dieta equilibrada, un excés de pes pot exercir pressió sobre la bufeta.
- Utilitzar compreses absorbents a la roba interior.
- Limitar el consum d’alcohol i fumar.
- Controlar el volum de líquids, evitant consumir molta aigua abans de dormir.
- Fer exercicis de Kegel, en els quals es contreu i relaxa el múscul de la bufeta.
- Seguiment mèdic regular: programar revisions mèdiques periòdiques per a un seguiment continu i la detecció precoç de possibles signes de recurrència.
- Estil de vida actiu: incorporar activitat física regular, adaptada a les capacitats de cada persona, pot ser beneficiós per a la salut física i el benestar emocional.
Recomanacions per a persones que han superat un càncer de bufeta amb invasió muscular:
- Adaptació a canvis en l’evacuació d’orina:
- Rehabilitació: participar en programes de rehabilitació guiats per professionals per a aprendre tècniques que facilitin l’adaptació als canvis en la micció.
- Assessorament psicològic: buscar suport psicològic per a aconseguir superar els desafiaments emocionals associats a l’adaptació a la nova rutina d’evacuació d’orina.
- Entrenament de bufeta: en cas de cistectomia parcial, es poden realitzar les accions descrites anteriorment.
- Afrontar canvis sexuals:
- Participació en associacions de pacients: unir-se a grups de suport pot proporcionar una xarxa de persones que han passat per experiències similars, compartint consells i estratègies.
- Involucrament de la parella: fomentar una comunicació oberta amb la parella i considerar la possibilitat de buscar assessorament per a enfortir la relació.
En conclusió, després de superar el càncer de bufeta és possible que apareguin seqüeles físiques i emocionals. Amb l’objectiu de disminuir el seu impacte, es recomana mantenir la salut de la bufeta, realitzar exercici dins de les seves possibilitats i seguir un estil de vida saludable.
Referències
- Vida després del tractament de càncer de bufeta– American Society of Clinical Oncology
- Managing Life After Bladder Cancer – cxbladder
- La vida amb desviació urinària i urostomia – Oncolink
- Cirurgia d’extracció de la bufeta (cistectomía) – Maig Clinic
- Càncer de bufeta: supervivència – Associació espanyola contra el càncer
- Tipus de càncer de bufeta– Institut Nacional del Càncer
- Cirurgia per al càncer de bufeta – American Society of Clinical Oncology:
- Incontinència urinària – Cancer.net