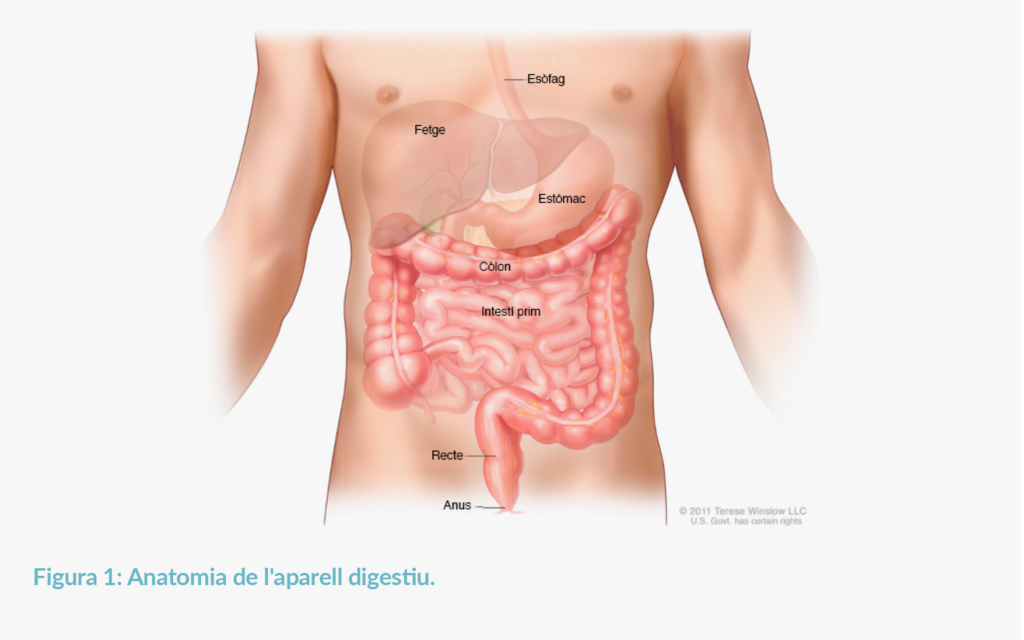
La disfàgia és una alteració que provoca problemes de deglució, és a dir, dificultat per a empassar aliments o líquids. Aquests problemes poden tenir diverses causes, entre elles la disfàgia derivada d’un càncer, especialment d’esòfag i càrdies, i també els ganglis i tumors mediastins. El seu origen pot ser una seqüela física provocada per algun dels tractaments, sobretot la radioteràpia i la cirurgia. Una de les causes de la disfàgia poden ser els canvis físics a causa d’una cirurgia. La cirurgia que causa més canvis físics en la zona és la laringectomia. Consisteix en l’extirpació, total o parcial, de la laringe, causant molts problemes de deglució.
Consells per a alleujar i tractar els símptomes
Els símptomes solen començar durant el tractament i, a vegades, poden arribar a ser crònics. Quan es diagnostica un càncer pròxim a la zona de la gola o l’esòfag, és recomanable iniciar la teràpia per a pal·liar els símptomes fins i tot abans de patir-los. De totes maneres, el metge valorarà el que és millor per a cada pacient, ja que cada cas és diferent. Algunes de les teràpies, ja siguin abans, durant, o després del tractament, són les següents:
- Higiene dental: Mantenir una bona higiene dental, especialment després dels menjars. Utilitzar un raspall de cedres suaus.
- Acudir el logopeda: El logopeda ajuda les persones a aprendre a utilitzar els músculs de la boca i de la gola per a empassar de forma més eficient i evitar els ofegaments i les arcades.
- Productes de saliva artificial: En les farmàcies hi ha productes que produeixen saliva artificial. Segons la persona, el metge pot considerar-lo d’ajuda.
- Medicació: El metge pot receptar medicaments per a pal·liar el dolor i la inflamació si ho veu convenient. Poden ser útils els analgèsics en forma de col·lutori, que s’utilitzen abans dels menjars.
- Utilitzar una sonda d’alimentació gàstrica: Les sondes són uns tubs de plàstic fi que s’insereixen a través d’una petita incisió en l’abdomen o el nas, i que arriben fins a l’estómac. És l’últim recurs i només s’ha de recórrer a ell quan els problemes de deglució impedeixen portar una dieta saludable.
Consells alimentaris
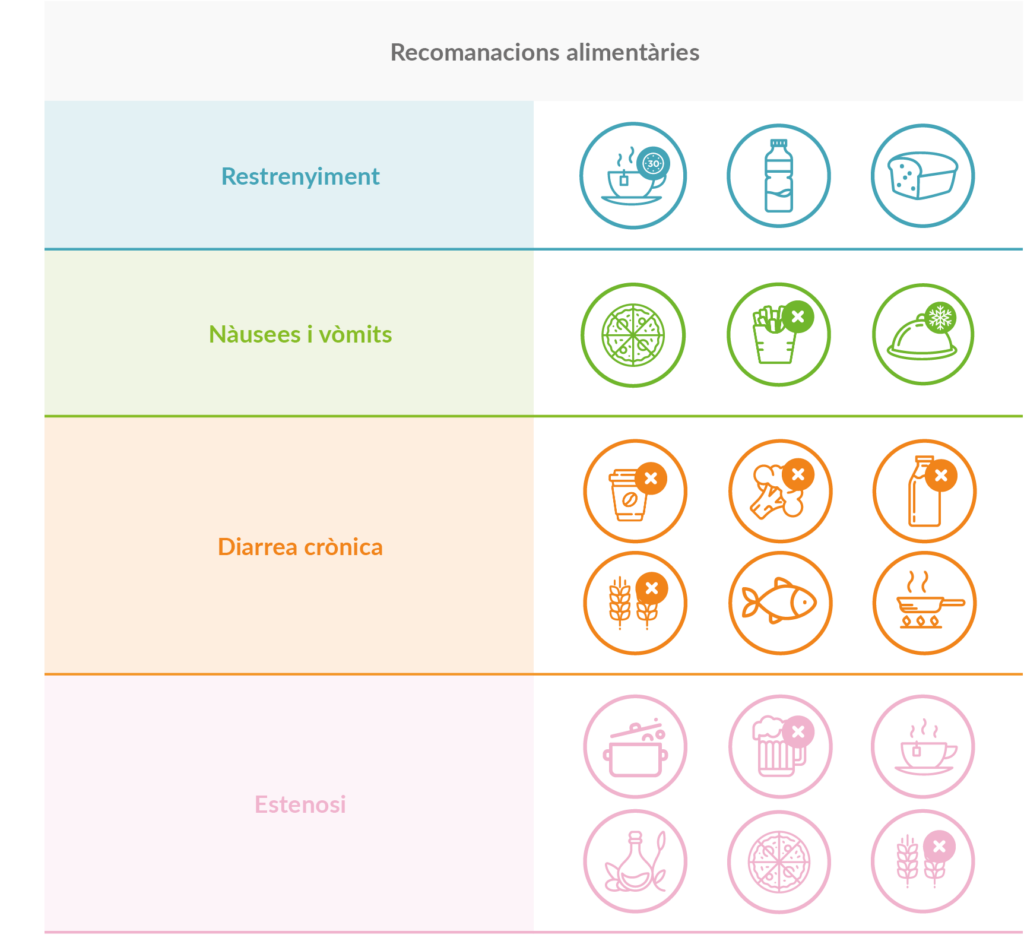
El tipus d’aliments i la manera de menjar-los són condicionants per a reduir el dolor i les dificultats per a empassar. Us deixem alguns consells:
- Menjar aliments tous, com el iogurt. És molt recomanable fer purés.
- Beure molta aigua durant els menjars per a facilitar la deglució.
- Evitar els menjars secs i espessos, com la carn a la planxa o el pa.
- Afegir salses als guisats per a evitar la sequedat.
- Per a produir més saliva, mastegar xiclets o trossos de fruita com a taronja o pinya. També va bé prendre líquids àcids, com a suc de llimona.
- Beure begudes fredes alleuja el dolor. Una altra opció és desfer glaçons en la boca i fer col·lutoris diaris.
- Mantenir una postura alçada per a menjar o beure.
De totes maneres, cada persona és diferent i no a tots els aniran bé els mateixos aliments, així que s’ha d’anar provant què és el que s’adapta millor a cadascun. De la mateixa manera, no s’ha de perdre de vista que, a més de tova i de fàcil deglució, la dieta ha de ser saludable i s’han de consumir les calories necessàries. Les persones a les quals així i tot els costi molt empassar, poden ingerir aliments amb un extra d’aportació calòrica per a reduir el nombre d’ingestes i, en conseqüència, de dolor. Una opció per a sumar calories és afegir alvocat als batuts. Per a rebre l’assessorament més adequat a cada cas, és recomanable acudir al nutricionista, per exemple, al Col·legi de Dietistes i Nutricionistes de Catalunya.
Què es pot menjar?
Depenent del grau dels problemes de deglució, la dieta pot ser sòlida però fàcil de mastegar o sense res de sòlids.
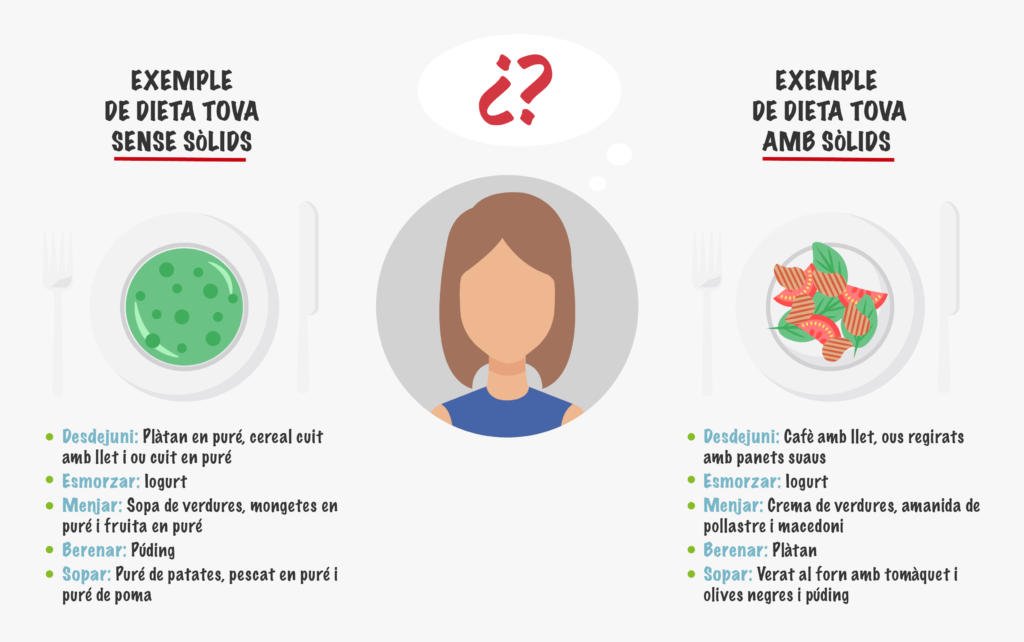
En conclusió, la disfàgia no sols és una seqüela molesta, sinó que pot comportar problemes de malnutrició. És important acudir a un especialista perquè ajudi a pal·liar els símptomes i a informar sobre com portar una dieta sana, completa i adequada per als problemes d’alimentació que es pateixin.
Referències
AECC. Efectos secundarios digestivos.
Cancer.Net. Dificultad para tragar o disfagia.
American Cancer Society. Vida después del diagnóstico de cáncer de orofaringe y de cavidad oral.
Memorial Sloan Kettering Cancer Center. Guía alimenticia de comidas en puré y dietas blandas de fácil masticación.