La supervivència després del càncer ha augmentat molt en els últims anys a causa de les recents millores en el diagnòstic i en el tractament. Conseqüentment, les possibles seqüeles a llarg termini estan més descrites. Tot i que la probabilitat de que apareguin és baixa, és important conèixer-les per prevenir-les i minimitzar els factors de risc. Una de les seqüeles que, tot i ser poc comuns, són possibles, són les malalties cardiovasculars.
Quin risc hi ha de patir una malaltia cardiovascular després d’un càncer?
El risc dependrà de diferents factors: el tipus de càncer, el tractament i la resposta individual de cada persona. Els càncers en els quals s’irradia la zona toràcica, com el càncer de mama, el de pulmó o el linfoma de Hodgkin, són els que tenen més risc de patir malalties cardíaques, tot i que no es pot descartar que ocorri en persones que han passat per un altre tipus de càncer. D’altra banda, el tipus de tractament i la dosi administrada també són importants: les cèl·lules cardíaques tenen una capacitat de regeneració limitada, així que el cor és més fràgil que altres teixits als efectes dels tractaments a llarg termini.
Finalment, també influeix l’estat de salut cardiovascular de cada persona i la resposta individual al tractament. Per aquest motiu, és molt recomanable tenir uns hàbits de vida saludables.
Quins problemes cardiovasculars es poden patir a llarg termini?
Radioteràpia
La radioteràpia actua només en les parts del cos que s’irradien. Per això, únicament pot haver risc de patir una malaltia cardíaca quan el tumor està a la zona toràcica i, a més, la probabilitat és molt baixa.
Les principals malalties cardíaques derivades de la radioteràpia són les següents:
- Miocardiopatia restrictiva: Rigidesa del miocardi que impedeix que el cor s’estiri i s’ompli de sang de forma adequada.
- Aterosclerosi accelerada: Engruiximent de les parets de les artèries de forma accelerada.
- Fibrosi del pericardi: Engruiximent i rigidesa del pericardi, la membrana que envolta el cor.
Quimioteràpia i teràpies dirigides
Els problemes cardiovasculars es poden presentar després d’alguns tipus de quimioteràpia. La quimioteràpia actua principalment sobre les cèl·lules en divisió i, per això, és més activa sobre les tumorals que sobre les sanes. Per aquest mateix motiu, les cèl·lules sanes sobre les que té més efecte són les dels cabells, la pell, la sang i l’aparell digestiu, encara que pràcticament sempre de manera reversible. No obstant això, alguns tipus de quimioteràpia, com les anticiclines o el trastuzumab, poden afectar les cèl·lules del cor, sobretot si s’han de sobrepassar les dosis màximes recomanades.
Les cardiopaties més freqüents derivades de la quimioteràpia i les teràpies dirigides són les següents:
- Insuficiència cardíaca: Dificultat perquè el cor bombegi correctament. D’aquesta manera, la sang oxigenada no pot arribar a totes les parts del cos de forma eficient.
- Isquèmia: Disminució o detenció del reg sanguini en una zona determinada del cos que impedeix que l’oxigen arribi als teixits afectats.
- Infart de miocardi: Obstrucció d’alguna de les artèries del cor que provoca l’infart.
- Miocardiopatia: Afecció al múscul cardíac que impedeix el correcte bombeig del cor. Pot derivar en insuficiència cardíaca.
- Arrítmia: Batecs irregulars.
- Miopericarditis: Inflamació del múscul cardíac que redueix la capacitat de bombeig y produeix arrítmies.
- Hipertensió: Pressió arterial alta.
- Trombosi venosa: Coagulació de la sang a l’interior de las venes.
Quins símptomes tenen les malalties cardiovasculars?
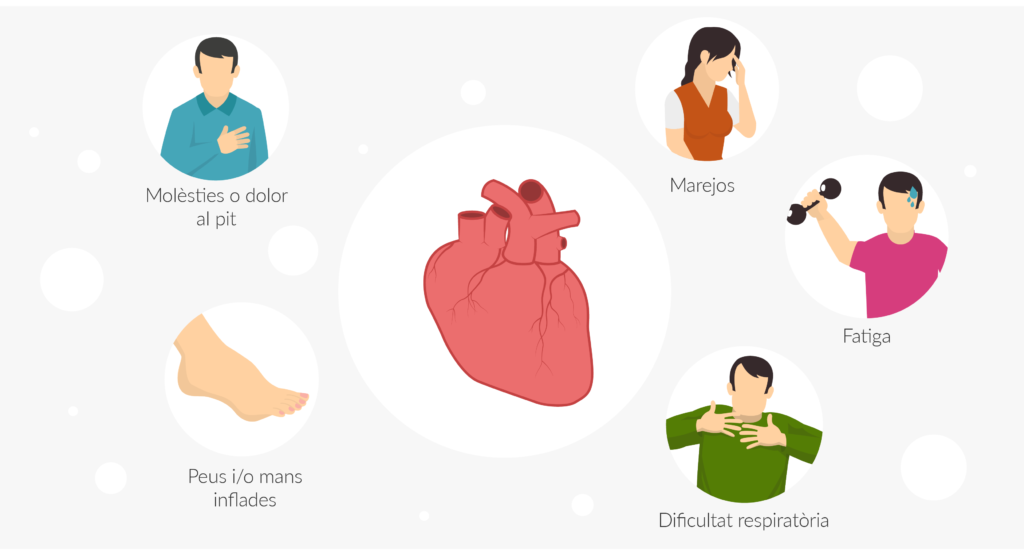
Els símptomes dels problemes cardíacs són diversos i dependran del tipus d’alteració, però, en general, els següents símptomes poden indicar alguna alteració cardiovascular:
- Molèsties o dolor al pit
- Fatiga
- Dificultat respiratòria
- Marejos
- Peus i/o mans inflades
Cas concret: càncer de mama
El càncer de mama és el càncer més freqüent entre les dones. Actualment, les dones diagnosticades amb càncer de mama en un estadi primerenc tenen una probabilitat molt alta de supervivència. Això fa que el propi càncer no sigui el principal factor que determini la seva qualitat de vida, sinó les possibles malalties cardiovasculars derivades del tractament.
Està demostrat que diversos fàrmacs contra el càncer de mama, com el trastuzumab o les antraciclines, poden actuar també sobre les cèl·lules sanes del cor. Les antraciclines, per exemple, tenen una incidència global d’insuficiència cardíaca simptomàtica de menys del 5%.
Com es poden prevenir els problemes cardíacs?
Per reduir el risc de patir problemes cardíacs, el més efectiu és portar un estil de vida saludable que comprengui els següents punts:
- Portar una dieta equilibrada
- Controlar el sobrepès
- Controlar la tensió arterial
- Deixar el tabac
- Fer exercici regular
A més, és important que els metges facin un seguiment periòdic de la salut cardiovascular.
Referències
Plana JC. La quimioterapia y el corazón. Rev Esp Cardiol. 2011;64(5):409-415.
Gepac – Todo lo que empieza cuando termina el cáncer
Cancer.net – Problemas cardíacos
NIH – Problemas cardíacos: investigación de los efectos secundarios cardíacos de tratamientos del cáncer.






