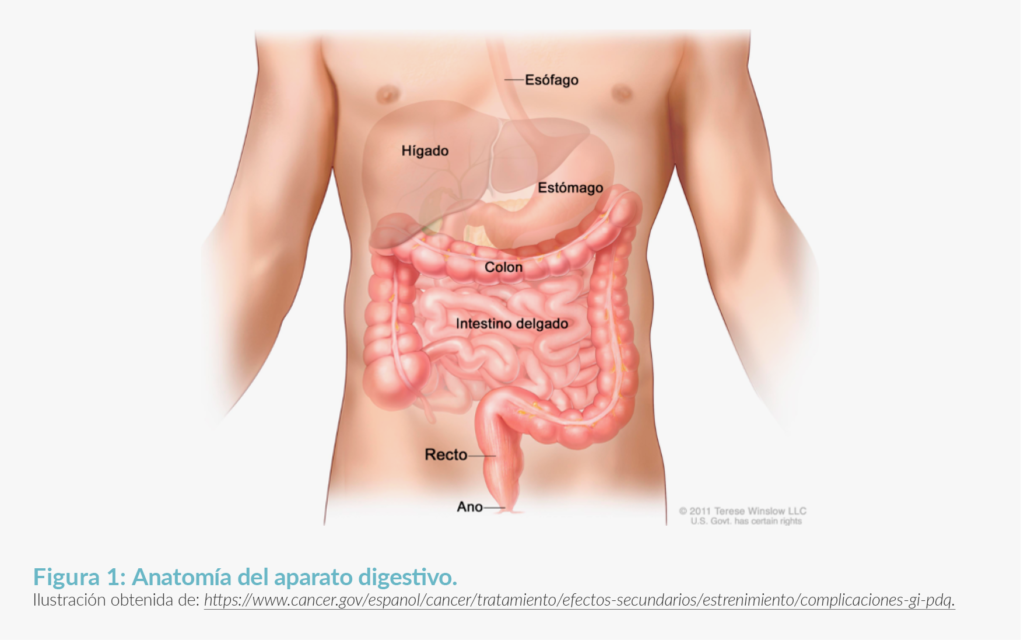
La disfagia es una alteración que provoca problemas de deglución, es decir, dificultad para tragar alimentos o líquidos. Estos problemas pueden tener diversas causas, entre ellas la disfagia derivada de un cáncer, en especial de esófago y cardias, y también los ganglios y tumores mediastinos. Su origen puede ser una secuela física provocada por alguno de los tratamientos, sobre todo la radioterapia y la cirugía. Una de las causas de la disfagia pueden ser los cambios físicos a causa de una cirugía. La cirugía que causa más cambios físicos en la zona es la laringectomía. Consiste en la extirpación, total o parcial, de la laringe, lo que causa muchos problemas de deglución.
Consejos para aliviar y tratar los síntomas
Los síntomas suelen comenzar durante el tratamiento y, en ocasiones, pueden llegar a ser crónicos. Cuando se diagnostica un cáncer cercano a la zona de la garganta o el esófago, es recomendable iniciar la terapia para paliar los síntomas incluso antes de padecerlos. De todas formas, el médico valorará lo que es mejor para cada paciente, ya que cada caso es distinto. Algunas de las terapias, ya sean antes, durante, o después del tratamiento, son las siguientes:
- Higiene dental: Mantener una buena higiene dental, en especial después de las comidas. Utilizar un cepillo de cedras suaves.
- Acudir el logopeda: El logopeda ayuda a las personas a aprender a utilizar los músculos de la boca y de la garganta para tragar de forma más eficiente y evitar los ahogamientos y las arcadas.
- Productos de saliva artificial: En las farmacias hay productos que producen saliva artificial. Según la persona, el médico puede considerarlo de ayuda.
- Medicación: El médico puede recetar medicamentos para paliar el dolor y la inflamación si lo ve conveniente. Pueden ser útiles los analgésicos en forma de enjuague bucal, que se utilizan antes de las comidas.
- Utilizar una sonda de alimentación gástrica: Las sondas son unos tubos de plástico fino que se insertan a través de una pequeña incisión en el abdomen o la nariz, y que llegan hasta el estómago. Es el último recurso y sólo se debe recurrir a él cuando los problemas de deglución impiden llevar una dieta saludable.
Consejos alimentarios
El tipo de alimentos y la manera de comerlos son condicionantes para reducir el dolor y las dificultades para tragar. Os dejamos algunos consejos:
- Comer alimentos blandos, como el yogur. Es muy recomendable hacer purés.
- Beber mucha agua durante las comidas para facilitar la deglución.
- Evitar las comidas secas y espesas, como la carne a la plancha o el pan.
- Añadir salsas a los guisos para evitar la sequedad.
- Para producir más saliva, masticar chicles o trozos de fruta como naranja o piña. También va bien tomar líquidos ácidos, como zumo de limón.
- Beber bebidas frías alivia el dolor. Otra opción es deshacer cubitos de hielo en la boca y hacer enjuagues bucales diarios.
- Mantener una postura erguida para comer o beber.
De todas formas, cada persona es diferente y no a todos les irán bien los mismos alimentos, así que se tiene que ir probando qué es lo que se adapta mejor a cada uno. De la misma manera, no se tiene que perder de vista que, además de blanda y de fácil deglución, la dieta tiene que ser saludable y se tienen que consumir las calorías necesarias. Las personas a las que aun así les cueste mucho tragar, pueden ingerir alimentos con un extra de aporte calórico para reducir el número de ingestas y, en consecuencia, de dolor. Una opción para sumar calorías es añadir aguacate a los batidos.
Para recibir el asesoramiento más adecuado a cada caso, es recomendable acudir al nutricionista, por ejemplo, al Colegio de Dietistas y Nutricionistas de Cataluña.
¿Qué se puede comer?
Dependiendo del grado de los problemas de deglución, la dieta puede ser sólida pero fácil de masticar o sin nada de sólidos.
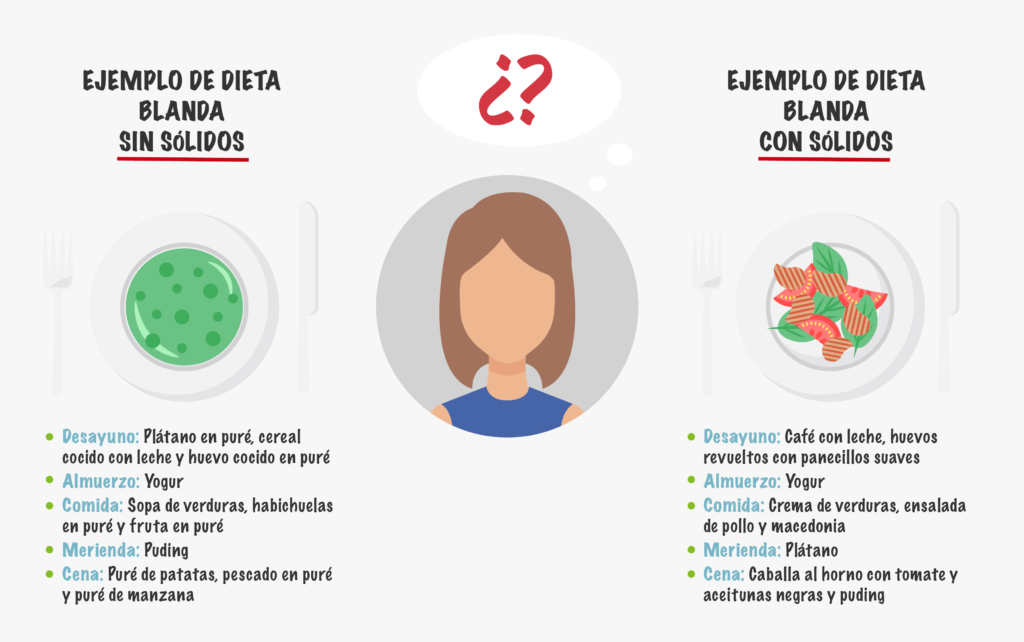
En conclusión, la disfagia no solo es una secuela molesta, sino que puede conllevar problemas de malnutrición. Es importante acudir a un especialista para que ayude a paliar los síntomas y a informar sobre cómo llevar una dieta sana, completa y adecuada para los problemas de alimentación que se padezcan.
Referencias
AECC. Efectos secundarios digestivos.
Cancer.Net. Dificultad para tragar o disfagia.
American Cancer Society. Vida después del diagnóstico de cáncer de orofaringe y de cavidad oral.
Memorial Sloan Kettering Cancer Center. Guía alimenticia de comidas en puré y dietas blandas de fácil masticación.